Причины и лечение гиперлипидемии. Гиперлипидемия
Жиры, находящиеся в организме любого человека, имеют научное название – липиды. Эти соединения выполняют целый ряд важных функций, но в ситуации, когда их концентрация по какой-либо причине превышает допустимую норму, появляется риск возникновения серьезных проблем со здоровьем.
Под термином «гиперлипидемия» понимают аномальное увеличение концентрации липидов или липопротеинов в крови, а наиболее распространено повышение уровня триглицеридов и холестерина. Противоположное состояние, при котором наблюдается снижение триглицеридов, холестерина и липопротеидов, имеет название «гиполипидемия». Гиперлипидемия и гиполипидемия являются следствием нарушения обменных процессов.
Повышенное содержание липидов может привести к атеросклерозу. В этом случае на внутренних стенках сосудов и артерий образуются бляшки, состоящие непосредственно из липидов, вследствие чего уменьшается их просвет, а это в свою очередь, нарушает циркуляцию крови. Иногда может возникнуть практически полная закупорка сосуда. Атеросклероз в значительной степени увеличивает возможность проявления патологий, связанных с сердечно-сосудистой системой, в числе которых инсульты и инфаркты.
Образование атеросклеротических бляшек в сосудах
Важно! Сама по себе гиперлипидемия не дает ярко выраженной симптоматики. Характерными симптомами обладают именно заболевания, появившиеся вследствие гиперлипидемии, например, острый панкреатит или атеросклероз. Повышение же концентрации липидов можно выявить путем проведения анализов на их содержание.
Классификация гиперлипидемий
В 1965 году Дональд Фредриксон создал классификацию нарушений . Позже она была принята Всемирной организацией здравоохранения и по сей день остается самой используемой классификацией международного стандарта.
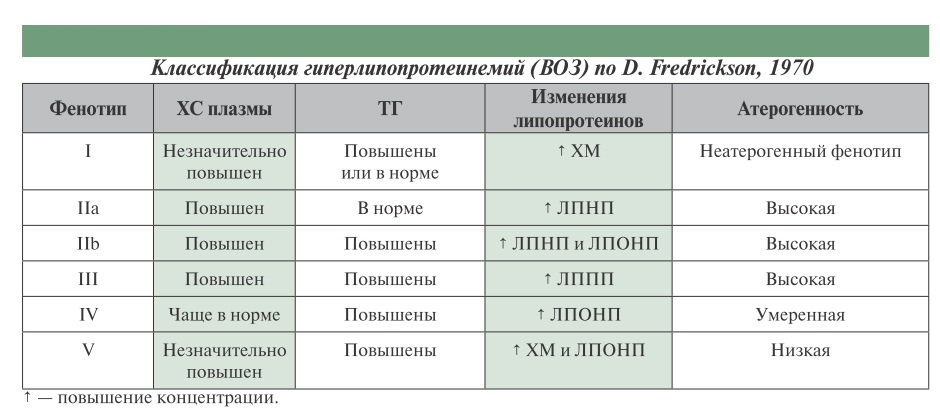 Классификация гиперлипидемии по Фредриксону
Классификация гиперлипидемии по Фредриксону Существуют следующие виды заболевания «гиперлипидемия»:
- Первый вид (I) – наиболее редкий. Для него характерна недостаточность липопротеинлипазы (ЛПЛ) или нарушение в белке-активаторе на фоне повышенного содержания хиломикронов. Данный вид патологии не связан с атеросклеротическими заболеваниями, но ведет к дисфункции поджелудочной железы. Лечится посредством диеты, основанной на резком ограничении объема потребляемых жиров.
- Гиперлипидемия второго типа (II) – наиболее распространенная разновидность заболевания. Основное отличие кроется в повышении холестерина ЛПНП. При этом данную патологию подразделяют на 2 вида: IIa и IIb. Гиперлипидемия подтипа IIа несет наследственный характер либо возникает в результате неправильного питания. В случае наследственного фактора возникновение патологии обусловлено мутацией гена ЛПНП-рецептора или апоВ. К подтипу болезни IIb относятся наследственная смешанная гиперлипидемия и смешанная вторичная гиперлипидемия. В таком случае наблюдается повышенное содержание триглицеридов в составе ЛПОНП.
- Третья форма заболевания (III) встречается реже, но от этого не менее опасна. Концентрация ЛППП в плазме крови повышается, провоцируется возникновение атеросклеротических бляшек. Часто люди, страдающие этим видом болезни, склонны к развитию подагры и ожирения.
- Для четвертого типа гиперлипидемии (IV) характерно высокое содержание триглицеридов в крови. В процессе исследований было установлено повышение ЛПОНП. К группе риска по данной патологии относятся люди среднего возраста, страдающие от ожирения, диабета и дисфункции поджелудочной железы.
- Пятый тип патологии (V) схож с первым, так как характеризуется высоким показателем хиломикронов, однако этому случаю сопутствует увеличение концентрации ЛПОНП. Возможно развитие тяжелой формы дисфункции поджелудочной железы.
 Липопротеины, их функции и расшифровка аббревиатур
Липопротеины, их функции и расшифровка аббревиатур Причины заболевания
Причины гиперлипидемии имеют генетическое обоснование либо кроются в неправильном образе жизни и некачественном питании. Механизм возникновения заболевания чаще связан с наследственной предрасположенностью, поэтому патология может проявить себя даже в юном возрасте. Неправильное питание с высоким уровнем жиров становится причиной развития болезни значительно реже, хотя такой вариант не исключен.
Выделяется две группы факторов, предрасполагающих к развитию недуга. Первая из них – неконтролируемые:
- наследственность;
- возраст (пожилые люди чаще подвержены патологии);
- мужской пол (по статистике мужчины чаще встречаются с данным заболеванием).
Вторая – факторы, которые можно контролировать. Чаще всего они связаны с образом жизни и наличием вредных привычек у человека:
- гиподинамия;
- применение некоторых лекарственных препаратов;
- постоянное переедание, употребление высококалорийной пищи;
- сахарный диабет и нарушения гормонального характера.
Гиперлипидемия может быть обнаружена у женщин в период беременности. Объясняется это физиологическими изменениями женского организма в процессе вынашивания ребенка, и с течением времени показатель нормализуется. Весомый вклад в развитие заболевания вносят вредные привычки: злоупотребление алкогольными напитками и курение. Поэтому важно вести здоровый образ жизни и стараться соблюдать правила сбалансированного питания.
 Факторы, снижающие риск патологии
Факторы, снижающие риск патологии Лечение и профилактика
При гиперлипидемии главной и наиболее эффективной стратегией лечения и профилактики становится корректировка образа жизни. Увеличение физической нагрузки, соблюдение принципов здорового питания и отказ от вредных привычек – залог успеха в борьбе с заболеванием.
Что касается рациона, обязательным условием становится полное исключение продуктов быстрого приготовления и фаст-фуда. Подобная пища перенасыщена углеводами и не приносит организму никакой пользы. Диета ни в коем случае не подразумевает под собой полного исключения жиров из меню, ведь они необходимы для полноценной работы всех внутренних систем и органов. Но важно минимизировать потребление продуктов питания с высоким содержанием насыщенных жиров и холестерина.
 Сбалансированное питание
Сбалансированное питание В случаях, когда исправления образа жизни и питания недостаточно, специалисты прибегают к помощи медикаментов. В основном используются фибраты и статины. Применяют никотиновую кислоту, иногда лечение гиперлипидемии дополняют приемами витамина В5. В исключительно тяжелых случаях может надобиться процедура очищения крови и лазерное облучение.
Совет! При наличии родственников, страдающих заболеваниями, связанными с сердечно-сосудистой системой, для исключения гиперлипидемии специалисты рекомендуют взять за правило периодически проходить обследование на предмет концентрации липидов в плазме крови.
Еще:
Значение липидов в жизнедеятельности человеческого организма и их функции
И все же гиперлипидемия является фактором риска для развития сердечнососудистых заболеваний, особенно атеросклероза и нуждается в контроле, коррекции и лечении.
Типы гиперлипидемий
Классификация типов гиперлипидемий была разработана Дональдом Фредиксоном в 1965 году и была принята Всемирной организацией здравоохранения в качестве международного стандарта. Она используется до сих пор. Согласно классификации Фредиксона, существует пять типов гиперлипидемий.
Тип I. Это редкий тип гиперлипидемии, развивается при недостаточности липопротеинлипазы или дефекте в белке-активаторе липопротеинлипазы. При этом типе заболевания повышается уровень хиломикронов (липопротеины, которые переносят липиды из кишечника в печень). Гиперлипидемия усугубляется после приема жирной пищи и снижается после ограничения жиров, поэтому основное лечение - это назначение диеты.
Тип II. Распространенный тип гиперлипидемии, при котором повышается уровень липопротеинов низкой плотности. Подразделяется на два подтипа в зависимости от наличия высоких триглицеридов, которые при лечении требуют дополнительного назначения гемфиброзила. Гиперлипидемия этого типа приводит к развитию атеросклероза послелет и может стать причиной инфаркта в возрастедет у мужчин илет у женщин.
Тип III. Тип гиперлипидемии, который еще называют дис-бета-липопротеиненией. Заболевание характеризуется наследственными причинами, и связан с дефектом Аполипопротеина E, а также характеризуется повышением уровня липопротеинов повышенной плотности. Носители гиперлипидемии склонны к ожирению, подагре, легкой форме сахарного диабета и входят в группу риска по атеросклерозу.
Тип IV. Тип гиперлипидемии, для которого характерна повышенная концентрация триглицеридов. Их уровень повышается после приема углеводов и алкоголя. На фоне этого синдрома может развиться атеросклероз, ожирение, сахарный диабет и панкреатит.
Тип V. Тип гиперлипидемии, похожий на первый, но в отличие от него повышается не только уровень хиломикронов, но и липопротеинов очень низкой плотности. Поэтому, как и в случае с первым типом, содержание жиров в крови подскакивает после приема жирной и углеводной пищи. Гиперлипидемия этого типа чревата развитием тяжелого панкреатита, который развивается на фоне приема слишком жирной пищи.
Помимо этой классификации существуют еще два типа гиперлипидемии - гипо-альфа-липопротеинемия и гипо-бета-липопротеинемия.
Симптомы
Гиперлипидемия протекает в основном бессимптомно и чаще всего выявляется в ходе общего биохимического анализа крови. Профилактический анализ на уровень холестерина должен проводиться с 20-летнего возраста не реже чем раз в пять лет. Иногда при гиперлипидемии в сухожилиях и коже больного образуются жировые тела, которые называют ксантомами. Патологическим симптомом может служить увеличение печени и селезенки, а также признаки панкреатита.
Причины заболевания
Уровень липидов в крови зависит от ряда факторов, к которым относят наличие насыщенных жирных кислот и холестерина в ежедневном рационе, вес тела, уровень физической активности, возраст, диабет, наследственность, прием лекарственных препаратов, нарушения артериального давления, заболевания почек и щитовидной железы, курение и прием алкогольных напитков.
Лечение гиперлипидемии
В зависимости от типа гиперлипидемии может быть назначена либо одна только диета с повышением физических нагрузок, либо специфическая комбинация препаратов, выбор которых может осуществлять только лечащий врач. Лечение гиперлипидемии почти всегда сопровождается диетой с пониженным содержанием жиров и контролем за уровнем липидов в крови. Для снижения уровня холестерина и триглицеридов назначается курс лечебной физкультуры, направленный на снижение веса. На самочувствии больного хорошо сказывается ликвидация вредных привычек, а также терапевтические очищающие процедуры.
Лечение гиперлипидемии может включать статины, которые снижают уровень холестерина в крови, и благодаря которым холестерин не откладывается в печени. Дополнительно могут быть назначены фибраты и желчегонные препараты. При лечении гиперлипидемии хорошо зарекомендовал себя витамин В5.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Записаться на прием к врачу
При использовании материалов сайта активная ссылка обязательна.
Информация, представленная на нашем сайте, не должна использоваться для самостоятельной диагностики и лечения и не может служить заменой консультации у врача. Предупреждаем о наличии противопоказаний. Необходима консультация специалиста.
Что же произошло?
Тип V. Тип гиперлипидемии, похожий на первый, но в отличие от него повышается не только уровень хиломикронов, но и липопротеинов очень низкой плотности. Лечение гиперлипидемии зависит от уровня липидов в крови, имеющегося риска развития сердечных заболеваний и общего состояния здоровья.
Кроме этого, некоторые гиперлипидемии влияют на развитие острого панкреатита. Эта гиперлипидемия может быть спорадической (в результате неправильного питания), полигенной или наследственной.
Лечение этой гиперлипидемии включает изменение питания как основной компонент терапии. Эта форма гиперлипидемии проявляется увеличением хиломикрон и ЛППП, поэтому называется ещё дис-бета-липопротеинения. В данной статье поговорим о том, что такое гиперлипидемия, опишем симптомы этого явления и разберемся, как лечат это заболевание. Первичная гиперлипидемия наследуется генетически, однако генетический дефект обнаруживается лишь у небольшого числа пациентов с атеросклерозом.
Диагностика гиперлипидемии
Гиперлипидемия - это группа нарушений, характеризующихся повышением уровня холестерина крови, особенно его фракций ЛПНП и/или триглицеридов. Считается, что гиперлипидемия наследуется от родителей, но на ее развитие влияют следующие факторы: определенные заболевания и лекарственные препараты, неправильное питание и алкоголь.
Все это лишь ухудшает течение гиперлипидемии. Если у пациента обнаружена гиперлипидемия, его направляют к кардиологу, неврологу, сосудистому хирургу, в зависимости от наиболее пораженных атеросклерозом органов. И все же гиперлипидемия является фактором риска для развития сердечнососудистых заболеваний, особенно атеросклероза и нуждается в контроле, коррекции и лечении. Классификация типов гиперлипидемий была разработана Дональдом Фредиксоном в 1965 году и была принята Всемирной организацией здравоохранения в качестве международного стандарта.
Тип I. Это редкий тип гиперлипидемии, развивается при недостаточности липопротеинлипазы или дефекте в белке-активаторе липопротеинлипазы. При этом типе заболевания повышается уровень хиломикронов (липопротеины, которые переносят липиды из кишечника в печень). Гиперлипидемия этого типа приводит к развитию атеросклероза послелет и может стать причиной инфаркта в возрастедет у мужчин илет у женщин. Носители гиперлипидемии склонны к ожирению, подагре, легкой форме сахарного диабета и входят в группу риска по атеросклерозу.
Как лечить гиперлипидемию?
Помимо этой классификации существуют еще два типа гиперлипидемии - гипо-альфа-липопротеинемия и гипо-бета-липопротеинемия. Для гиперлипидемии I типа характерно высокое содержание триглицеридов в крови, в том числе хиломикронов. Однако чаще всего этим термином означают повышенный уровень в крови холестерина и триглицеридов, которые относятся к липидам. В большинстве своем гиперлипидемия является следствием образа жизни, привычной диеты или принимаемых препаратов.
В данной ситуации пациент может иметь нормальный вес, гиперлипидемией страдают так же и его родственники. Чем выше риск развития у Вас заболеваний сердца, тем интенсивнее проводимое лечение гиперлипидемии. Это ЛПНП - липопротеины низкой плотности («плохой холестерин»), ЛПВП - липопротеины высокой плотности («хороший холестерин»), общий холестерин и триглицериды.
Основной целью лечения гиперлипидемии является снижение уровня «плохого холестерина» - липопротеинов низкой плотности. Чаще всего кандидатами на медикаментозное лечение являются мужчины старше 35 лет и женщины в период менопаузы. Избыточный вес также способствует повышению в крови уровня липопротеинов низкой плотности и понижению липопротеинов высокой плотности.
Что такое и чем опасна гиперлипидемия?
Курение является также одним из основных факторов гиперлипидемии и атеросклероза, поэтому рекомендуется сразу же бросить курение, как только у Вас выявлена гиперлипидемия. Все перечисленные мероприятия способствуют нормализации уровня липидов в крови и предупреждению развития сердечно-сосудистых заболеваний. Эта частая патология, называемая также семейной комбинированной гиперлипидемией, наследуется как аутосомный доминантный признак.
Повышение уровня холестерина и/или триглицеридов в плазме обнаруживается в пубертатном возрасте и сохраняется на протяжении всей жизни больного. Гиперлипидемию смешанного типа обнаруживают примерно у 10 % всех больных с инфарктом миокарда.
Диабет, алкоголизм и гипотиреоз усиливают выраженность гиперлипидемии. Диагностика. Не существует ни клинических, ни лабораторных методов, которые позволили бы с уверенностью диагностировать гиперлипидемию множественного типа у больного с гиперлипидемией. Однако гиперлипидемию множественного типа следует подозревать у каждого больного с легкой степенью гиперлипопротеинемии, тип которой меняется во времени.
Гиперлипидемия (гиперлипопротеинемия, дислипидемия) - аномально повышенный уровень липидов и/или липопротеинов в крови человека. Гиперлипидемия - не болезнь, а комплекс симптомов и состояний. В детстве гиперлипидемия отсутствует. Различают пять типов наследственной, или первичной гиперлипидемии. Сама по себе гиперлипидемия никак не проявляется. Тип III. Тип гиперлипидемии, который еще называют дис-бета-липопротеиненией.
Заболевания, связанные с изменениям уровня холестерина
Как уже отмечалось ранее, для здоровья вредно как повышение, так и понижение уровня холестерина. В этой части книги будут рассмотрены основные заболевания, связанные с нарушениями липидного обмена, и методы их диагностики.
Избыток холестерина
Гиперлипидемия
Повышенное содержание липидов - триглидеридов и холестерина - в крови называется гиперлипидемией. Это состояние часто бывает обусловлено наследственностью.
Различают пять типов наследственной, или первичной гиперлипидемии.
Для гиперлипидемии I типа характерно высокое содержание триглицеридов в крови, в том числе хиломикронов. Это может привести к развитию панкреатита.
Диагноз «гиперлипидемия II типа» ставится в случаях высокого содержания в крови липопротеидов низкой плотности.
Уровень триглицеридов в крови может быть либо нормальным (тип Па), либо повышенным (тип Пб). Клинически заболевание проявляется атеросклеротическими нарушениями, иногда развивается ишемическая болезнь сердца (ИБС). При таком состоянии у мужчин старше 40 лет и женщин старше 55 лет нередко случаются инфаркты.
Гиперлипидемией III типа называется повышенное содержание в крови липопротеидов очень низкой плотности и триглицеридов. Они накапливаются в крови вследствие нарушения превращения ЛПОНП в ЛПНП. Этот тип заболевания часто сочетается с различными проявлениями атеросклероза, в том числе с ИБС и поражением сосудов ног. У таких пациентов наблюдается склонность к подагре и сахарному диабету.
Гиперлипидемия IV типа - превышение содержания триглицеридов в крови при нормальном или слегка повышенном уровне холестерина - является фактором риска атеросклероза, ожирения и легкой формы сахарного диабета.
Гиперлипидемия V типа - неспособность организма использовать и выводить триглицериды, поступающие с пищей, - может быть как наследственной, так и обусловленной нездоровым образом жизни (злоупотреблением алкоголем, неправильным питанием и т. д.). Ишемической болезни сердца при данном типе гиперлииидемии не наблюдается.
Однако эта классификация не охватывает все возможные варианты отклонений от нормы в содержании липидов и ЛП в плазме крови. В частности, она не учитывает изменения концентрации ЛПВП, пониженное содержание которых является независимым фактором риска развития атеросклероза и ИВС, а повышенное, наоборот, выполняет роль защитного фактора.
Причины повышенного содержания триглицеридов в крови могут быть следующими:
Слишком высокая калорийность или несбалансированность пищевого рациона;
Прием некоторых лекарств (эстрогенов, оральных контрацептивов, кортикостероидов и т. д.).
Лечение гиперлипидемии
Холестерин на сосудах - причина гиперлипидемии
Гиперлипидемии встречаются часто: почти у 25% взрослого населения уровень холестерина в плазме превышает 5 ммоль/л. Поскольку при этом повышается риск сердечно-сосудистых заболеваний, своевременное лечение гиперлипидемии является очень важным. При обследовании больного с гиперлипидемией в первую очередь следует исключить ее вторичное происхождение, т. е. установить причины, например заболевания печени и билиарной системы, ожирение, гипотиреоз, сахарный диабет, неправильное питание и злоупотребление алкоголем. В большинстве случаев гиперлипидемии многофакторны, т. е. обусловлены как внешними причинами, так и генетической предрасположенностью. Некоторые формы гиперлипидемий первичны, генетически обусловлены. В основе их классификации лежит именно этот факт. При подтверждении диагноза гиперлипидемии следует обследовать всех членов семьи больного.
Факторы риска
У большинства больных гиперлипидемия может быть скорригирована только соответствующей диетой. Значительные усилия в клиниках при лечении направлены на устранение у больных с нарушениями липидного обмена других факторов риска, таких как гипертензия, сахарный диабет, заболевания щитовидной железы, курение, а также на коррекцию нарушенного липидного обмена. Применение препаратов, снижающих уровень липидов в крови, оправдано лишь у сравнительно небольшого числа больных с большими изменениями в липидном профиле с целью снижения риска развития ишемической болезни сердца.
Биохимическая диагностика основана на результатах анализа крови, взятой у больного через 14 ч после еды. Если стоит вопрос о лечении в течение всей жизни больного, исследование повторяют 2-3 раза с недельным интервалом. У больных с рецидивирующим инфарктом миокарда и при других тяжело протекающих заболеваниях концентрация триглицеридов в плазме увеличена, а холестерина уменьшена. Липидный профиль у них не стабилен в течение 3 мес после острого периода заболевания. Однако показатели, полученные в первые 24 ч после развития патологического процесса, когда еще не успели произойти существенные изменения метаболизма, можно считать достаточно информативными.
Липопротеиды и гиперлипидемия
Поступающие с пищей триглицериды в кровеносном русле превращаются в хиломикроны, количество которых в процессе липолиза прогрессивно уменьшается. Этот процесс осуществляется с участием фермента липопротеинлипазы, связанного с эндотелием капилляров в определенных тканях, в том числе в жировой, скелетных мышцах и миокарде. Жирные кислоты, высвобождающиеся в процессе липолиза, поглощаются тканями, а оставшиеся хиломикроны элиминируются печенью. Эндогенные триглицериды синтезируются печенью и циркулируют в связанном с липопротеидами очень низкой плотности (ЛОНП) состоянии. Из кровотока они устраняются с участием того же липолитического механизма, который участвует в элиминации экзогенных триглицеридов. Образующиеся в процессе метаболизма триглицеридов липопротеиды низкой плотности (ЛНП) представляют собой основную систему доставки холестерина в ткани у человека. Это довольно небольшого размера молекулы, которые, проходя через сосудистый эндотелий, связываются со специфическими рецепторами, обладающими высоким сродством к ЛНП на клеточных оболочках, и проникают в клетки путем пиноцитоза. Внутриклеточный холестерин необходим для роста и восстановления мембранных структур, а также для образования стероидов.
Липопротеиды высокой плотности (ЛВП) - богатые холестерином частицы, выполняющие функцию транспортных посредников, мобилизующих периферический холестерин, например из сосудистой стенки, и переносящих его в печень для элиминации. Таким образом, они осуществляют функцию протекторов при ишемической болезни сердца.
Типы гиперлипидемии
Различают несколько типов гиперлипидемии. Тип 1 (встречается редко) характеризуется высоким уровнем хиломикронов и триглицеридов в крови вследствие дефицита липопротеинлипазы и сопровождается болями в животе, панкреатитом и ксантоматозными высыпаниями.
Тип 2а (встречается часто) характеризуется большой концентрацией в крови как ЛНП, так и холестерина и ассоциируется с риском ишемической болезни сердца. Эти больные составляют 0,2% в популяции, и семейная гиперхолестеринемия у них наследуется по гетерозиготному моногенному типу, которая приводит к преждевременному развитию тяжело протекающих заболеваний сердца и ксантоматоза.
Тип 2б (встречается часто) характеризуется большой концентрацией ЛНП и ЛОНП, холестерина и триглицеридов в крови и ассоциируется с риском ишемической болезни сердца.
Тип 3 (встречается редко) характеризуется высоким уровнем так называемых флотирующих 3-липопротеидов, холестерина и триглицеридов в крови вследствие наследственной аномалии апо-липопротеида, сочетается с ксантоматозом на ладонных поверхностях, ишемической болезнью сердца и заболеваниями периферических сосудов.
Тип 4 (встречается часто) характеризуется высоким уровнем в крови ЛОНП и триглицеридов, может сопровождаться ожирением, диабетом и алкоголизмом, ведет к развитию ишемической болезни сердца и заболеваний периферических сосудов.
Тип 5 (встречается редко) характеризуется высоким уровнем в крови хиломикронов, ЛОНП и триглицеридов. Отчасти эти метаболические изменения могут быть следствием злоупотребления алкоголем или сахарного диабета. У больных этого типа нередко развиваются панкреатиты.
Препараты для лечения гиперлипидемии
Холестирамин (Квестран) выпускается в виде пакетов, содержащих по 4 г препарата, и представляет собой ионообменную смолу, связывающую в кишечнике желчные кислоты. Образовавшиеся в печени из холестерина желчные кислоты попадают в кишечник с желчью и реабсорбируются в верхних отделах тонкого кишечника. Всего в организме содержится 3-5 г желчных кислот, но в связи с кишечно-печеночной рециркуляцией, которая совершается 5-10 раз в день, в кишечник ежедневно попадает в среднем 20-30 г желчных кислот. Связываясь с холестирамином, они выводятся с каловыми массами и истощение их запасов в депо стимулирует превращение желчных кислот в холестерин, в результате чего уровень последнего, в частности ЛНП, в плазме снижается на 20-25%. Однако у некоторых больных в печени может компенсаторно усиливаться биосинтез холестерина. Суточная доза холестирамина составляет 16-24 г, но иногда для коррекции липидного профиля требуется до 36 г/сут. Такая доза слишком большая (9 пакетов по 4 г в день), что неудобно для больных. Почти у половины из них, принимающих холестирамин, развиваются побочные эффекты (запор, иногда анорексия, вздутие живота, реже диарея). Поскольку препарат связывает анионы, то при комбинированном применении с варфарином, дигоксином, тиазидовыми диуретиками, фенобарбиталом и гормонами щитовидной железы следует учитывать, что всасываемость их снижается, поэтому эти лекарственные средства следует принимать за час до приема холестирамина.
Колестипол (Колестид) аналогичен холестирамину.
Никотиновая кислота (выпускается по 100 мг) снижает уровень холестерина и триглицеридов в плазме. Возможно, действие ее обусловлено антилиполитическим эффектом в жировой ткани, в результате чего снижается уровень неэстерифицированных жирных кислот, представляющих собой субстрат, из которого в печени синтезируются липопротеиды. Для лечения больных с гиперлипидемией используют 1-2 г никотиновой кислоты 3 раза в день (в норме потребность в ней организма составляет менее 30 мг/сут). При этом у больного часто краснеет кожа лица и нарушается функция пищеварительного тракта. При постепенном увеличении дозы в течение 6 нед побочные реакции менее выражены и к ним развивается толерантность.
Никофураноза (тетраникотиноилфруктоза, Брадилан), эфир фруктозы и никотиновой кислоты, возможно, лучше переносится больными.
Клофибрат (Атромид; выпускается по 500 мг) ингибирует синтез липидов в печени, снижая уровень холестерина в плазме на 10-15%. У больных с гиперлипидемией 3 типа эффект может быть в два раза более выраженным. Клофибрат легко всасывается в пищеварительном тракте и в значительной степени связывается с плазменными протеинами. Его действие прекращается в результате метаболизма в печени, кроме того, он в неизмененном виде экскретируется с мочой. В количестве 500 мг его принимают 2-3 раза в день после еды. Побочные эффекты выражены слабо, но иногда развивается острая миалгия, особенно при гипопротеинемических состояниях, таких как нефротический синдром, когда концентрация свободного вещества необычно велика. Результаты контролируемого исследования с плацебо, в котором участвовалибольных, свидетельствуют о том, что при использовании клофибрата с целью первичной профилактики инфаркта миокарда частота развития инфарктов миокарда была на 25% ниже у больных, получавших активный препарат. Однако неожиданностью оказалось увеличение частоты летальных исходов от заболеваний, не связанных с ишемической болезнью сердца, что осталось без объяснения (доклад Комитета ведущих исследователей. Br. Heart J., 1978; Lancet, 1984). У больных, принимавших клофибрат, увеличивалась частота калькулезного холецистита, требовавшего хирургического лечения. При комбинированном применении с антикоагулянтами для приема внутрь, фуросемидом и производными сульфомочевины может происходить взаимодействие в результате их конкуренции с клофибратом за связь с плазменными альбуминами. В связи с этим увеличивается концентрация в крови фармакологически активных не связанных с белком соединений, что приводит к усилению эффектов указанных препаратов при назначении их в терапевтических дозах. Во многих странах клофибрат в качестве гиполипидемического средства запрещен для длительного применения.
Бензафибрат (Безалип) по действию сходен с клофибратом. Он снижает уровень в плазме триглицеридов и холестерина.
Пробукол (Лурселл) увеличивает экскрецию желчных кислот и снижает биосинтез холестерина, в результате чего уменьшается концентрация липидов в плазме как низкой, так и высокой плотности, обладающих протекторными свойствами. Обычно препарат хорошо переносится больными, но у некоторых из них развиваются расстройства со стороны пищеварительного тракта и боли в животе.
Лечение гиперлипидемии в зависимости от ее типа
Лечение при гиперлипидемии следует проводить с учетом некоторых общих положений. Во-первых, необходимо вначале попытаться воздействовать на любую патологию, способную вызывать нарушение липидного обмена, например сахарный диабет, гипотиреоз.
Во-вторых, корригируют диету: а) уменьшают количество потребляемых калорий при избыточной массе тела до ее нормализации (разумеется, необходимо уменьшить потребление алкоголя и жиров животного происхождения); прекращение употребления алкоголя сопровождается снижением уровня триглицеридов в крови; б) больные, у которых не снижается масса тела или она уже соответствует норме, должны употреблять в пищу меньшее количество жиров, жиры животного происхождения следует заменить на полиненасыщенные жиры или масла. Соблюдение специальной диеты, например исключение из нее яичного желтка, сладостей, мяса, необязательно, так как достаточно эффективно уменьшение потребления жиров.
В-третьих, при определенных типах гиперлипидемий рекомендуется проводить соответствующее лечение.
Тип 1 (иногда тип 5). Уменьшают количество пищевых жиров до 10% от общего количества потребляемых калорий, чего можно достичь частичной заменой жиров на триглицериды со средней длиной цепи, которые, не поступая в общий кровоток в составе хиломикронов, попадают непосредственно в печень через воротную систему.
Тип 2а. Обычно гиперлипидемия корригируется при соблюдении диеты, но при наследственной форме практически всегда необходимо назначать ионообменные смолы (холестирамин или колестипол), а часто и другие средства.
Типы 2б и 4. Как правило, больные страдают ожирением, диабетом, алкоголизмом, у них отмечаются погрешности в питании. Эти нарушения могут быть скорригированы при соблюдении диеты. В резистентных случаях дополнительно назначают никотиновую кислоту, клофибрат или безафибрат.
Тип 3. Обычно больным достаточно соблюдать диету, но иногда им приходится назначать высокоэффективные при этом типе гиперлипидемии препараты клофибрат или безафибрат. К трудно корригируемым относятся наследственные гиперлипидемии типа 2а и тяжело протекающие типы 3, 4 и 5; эти больные должны быть обследованы специалистом.
Что нужно сделать после прочтения этой статьи? Если Вы страдаете гиперлипидемией, в первую очередь постарайтесь изменить свой образ жизни, а затем по рекомендации врача подбирайте препарат. Если Вам за 40 и Вы не знаете свой холестериновый статус, не поленитесь сдать анализ крови. Возможно, своевременно начатое лечение гиперхолестеринемии станет важным методом профилактики сердечно-сосудистых заболеваний. Будьте здоровы!
2 комментария
Мой диагноз - гиперлипидемия и атеросклероз сосудов. Правда до ИБС пока не дошло, но состояние коронарных сосудов тоже не идеальное. Пришлось сразу же бросить курить, алкоголь исключить, жирную еду сократить - результат был не таким уж и эффективным. ЛПНП правда не повысилось, но и не понизилось. Вместе с этим назначили статины - действовало по разному. Иногда было не по себе, в особенности от симвастатина. Но продолжаю принимать - теперь это Розувастатин-СЗ. Все дало отличные результаты - ЛПНП - 4,1, лекарство принимаю курсами, переношу хорошо.
Розувастатин Северная Звезда принимаю после инфаркта каждый день, вдобавок кардиомагнил.
Гиперлипидемия: что это такое, почему возникает, чем опасна и как лечить?
Синдром гиперлипидемии развивается при многих заболеваниях, делает их течение более тяжелым и приводит к развитию осложнений. Профилактика и лечение гиперлипидемии очень важны для предупреждения атеросклероза, нормального функционирования органов, продолжительной и активной жизни.
Что такое липиды, липопротеиды и гиперлипидемия?
Бытует мнение, что жиры вредны для организма. Это совсем не так. Жиры являются важнейшим составным элементом всех живых организмов, без которых невозможна жизнь. Они являются главной «энергетической станцией», вырабатывают при химических реакциях энергию, необходимую для обмена веществ, обновления клеток.
Вредными жиры становятся, когда их содержание избыточно, особенно отдельные виды, которые приводят к атеросклерозу и другим заболеваниям - липиды низкой плотности, или атерогенные. Все жировые вещества в организме подразделяются на 2 группы по своему химическому составу:
Липиды
Название происходит от греческого lipos - жир. Это целая группа жирообразующих веществ в организме, включающая:
- жирные кислоты (насыщенные, мононенасыщенные, полиненасыщенные);
- триглицериды;
- фосфолипиды;
- холестерин.
Жирные кислоты, о которых всем известно и которые играют большую роль в развитии атеросклероза - именно насыщенные. Они содержатся в животных продуктах. Ненасыщенные кислоты, наоборот, препятствуют развитию атеросклероза, содержатся в растительных маслах, морепродуктах (омега 3, омега 6, омега 9 и другие).
Триглицериды - это нейтральные жиры, производные глицерина, являющиеся основными поставщиками энергии. Их повышенное содержание способствует развитию заболеваний. Фосфолипиды содержат остаток фосфорной кислоты, они необходимы для поддержания нервной ткани.
Наконец, всем известный холестерин - главный виновник многих болезней, и самой распространенной «болезни века» - атеросклероза. Он бывает 2-х видов: высокой плотности, или «хороший холестерин», и низкой плотности, или «плохой холестерин». Именно он и откладывается в органах, вызывая жировую дистрофию, в сосудах, вызывая нарушение кровообращения.
Липопротеиды
Это - более сложные соединения, включающие липиды и молекулы белка. Они подразделяются на:
- хиломикроны, которые выполняют транспортную функцию, доставляют жир из кишечника к тканям и органам, в том числе способствуют отложению его в подкожной клетчатке;
- липопротеиды различной плотности - высокой (ЛПВП), низкой (ЛПНП), промежуточной (ЛППП) и очень низкой (ЛПНП).
Липопротеиды и липиды низкой плотности, хиломикроны способствуют накоплению жировых веществ, «плохого» холестерина в организме, то есть развитию гиперлипидемии, на фоне которой и развиваются болезни.
Нормальное содержание основных жировых веществ в крови представлено в таблице:
Липопротеиды низкой плотности (ЛПНП)
Липопротеиды высокой плотности (ЛПВП)
Каковы причины гиперлипидемии?
В обмене жиров в организме играют роль многие органы: печень, почки, эндокринная система (щитовидная железа, гипофиз, половые железы), а также влияет образ жизни, питания и так далее. Рекомендуем также изучить информацию о симптомах гиперкалиемии на нашем портале. Поэтому причины гиперлипидемии могут быть следующие:
- неправильное питание, избыточное поступление жировых веществ;
- нарушение функции печени (при циррозе, гепатите);
- нарушение функции почек (при гипертонии, пиелонефрите, почечном склерозе);
- снижение функции щитовидной железы (микседема);
- нарушение функции гипофиза (гипофизарное ожирение);
- сахарный диабет;
- снижение функции половых желез;
- длительный прием гормональных препаратов;
- хроническая алкогольная интоксикация;
- наследственные особенности жирового обмена.
Важно: Не следует думать, что перечисленные причины обязательно ведут к ожирению. Речь идет о гиперлипидемии - повышенном содержании жировых веществ в крови, органах, а не о подкожных жировых отложениях.
Классификация, виды гиперлипидемии
По причинам повышения липидов в организме выделяют 3 вида патологии:
- первичная гиперлипидемия (наследственная, семейная), связанная с генетическими особенностями жирового обмена;
- вторичная, развивающаяся на фоне заболеваний (печени, почек, эндокринной системы);
- алиментарная, связанная с избыточным потреблением жира.
Существует также классификация гиперлипидемии в зависимости от того, какая фракция липидов находится в повышенной концентрации в крови:
- С повышением концентрации триглицеридов.
- С повышенной концентрацией «плохого» холестерина (ЛПНП) - гиперлипидемия 2а типа, наиболее часто встречающаяся.
- С увеличением содержания хиломикронов.
- С повышенной концентрацией триглицеридов и холестерина.
- С повышенной концентрацией триглицеридов, холестерина и хиломикронов.
- С повышением содержания триглицеридов и нормальным содержанием хиломикронов.
Такое распределение важно с клинической точки зрения, то есть врач по анализу крови может ориентироваться, какое заболевание может быть более вероятным у данного пациента. Чаще всего в практике встречается гиперлипидемия смешанного характера, то есть с повышением содержания всех жировых компонентов.
Симптомы и диагностика гиперлипидемии
Сама по себе гиперлипидемия - это не болезнь, а синдром, на фоне которого развиваются другие заболевания. Поэтому она как таковая не имеет никаких симптомов, а проявляются уже вызванные ею заболевания.
Например, повышенная концентрация холестерина приводит к атеросклеротическому поражению кровеносных сосудов - артерий сердца, мозга, почек, конечностей. Соответственно этому появляются и клинические симптомы:
- при атеросклерозе коронарных сосудов - боли в области сердца (приступы стенокардии), одышка, нарушения ритма, в тяжелых случаях может развиться снижение памяти, нарушения чувствительности, расстройства речи, психики, может развиться острое нарушение мозгового кровообращения (инсульт);
- при атеросклерозе сосудов конечностей - боли в мышцах, повышенная зябкость, истончение кожи, ногтей, трофические расстройства, участки некроза на пальцах, гангрена;
- при атеросклерозе почечных сосудов - нарушение клубочковой фильтрации, артериальная гипертония, развитие почечной недостаточности, сморщивание почки.
Ранее мы уже писали о высоком холестерине при беременности и рекомендовали добавить статью в закладки.
Важно: При повышении уровня липидов развиваются не только перечисленные заболевания. Поражаться может практически любой орган за счет атеросклероза питающих его сосудов и жировой дистрофии, например, гиперлипидемия печени.
Диагностика гиперлипидемии проводится по биохимическому анализу крови, в котором учитываются следующие основные показатели:
- холестерин (холестерол) - «плохой», то есть низкой плотности (ЛПНП), его содержание не должно превышать 3,9 ммоль/л, и «хороший», то есть высокой плотности (ЛПВП), его уровень должен быть не ниже 1,42 ммоль/л;
- общий холестерин - не должен превышать 5,2 ммоль/л;
- триглицериды - не должны превышать 2 ммоль/л.
Также учитывается коэффициент атерогенности (КА), то есть вероятности развития атеросклероза. Он рассчитывается следующим образом: от общего холестерина вычитают ЛПВП, затем полученную сумму делят на ЛПВП. В норме КА должен быть меньше 3. Если КА равен 3-4, то у пациента имеется небольшой риск развития атеросклероза, если 5 и более - это высокая степень вероятности развития инфаркта, инсульта.
При выявлении в крови гиперлипидемии проводится полное обследование пациента: ЭКГ, эхография сердца, энцефалография, контрастная ангиография, УЗИ печени, почек, исследование эндокринной системы.
Чем лечат гиперлипидемию?
Комплекс лечения гиперлипидемии состоит из 4-х основных компонентов: диетотерапии, приема статинов (препаратов, снижающих уровень холестерина), очищающих процедур и повышения физической активности.
Диетотерапия
Питание при гиперлипидемии должно содержать минимум жира - не более 30%. Рекомендуется замена животных жиров на растительные масла, причем не рафинированные, содержащие полиненасыщенные жирные кислоты (подсолнечное, оливковое, льняное, кунжутное). Их рекомендуется принимать в сыром виде, то есть без термической обработки. Также следует сократить количество углеводов - сладких блюд, мучных и кондитерских изделий.
Пища должна содержать большое количество грубой клетчатки - не менеег в сутки, она содержится в сырых овощах и фруктах, зерновых кашах, бобовых, зелени, а также в них много витаминов и микроэлементов. Рекомендуется в качестве жиросжигающих продуктов артишоки, ананас, цитрусовые, сельдерей. Противопоказан алкоголь, который содержит большое количество углеводов.
Статины
Это целая группа препаратов, которые блокируют фермент ГМГ-КоА-редуктазу, необходимую для синтеза холестерина. Практика показала, что регулярный прием статинов снижает на 30-45% количество инфарктов, инсультов. Наиболее популярными являются симвастатин, ловастатин, розувастатин, флувастатин и другие.
Очищение организма
Имеется в виду очищение от накопившихся токсинов, избытка пищевых веществ. Рекомендуется периодический прием сорбентов, которые также в большом выборе. Это активированный уголь, сорбекс, энтеросгель, полисорб, атоксол и другие. Отлично зарекомендовал себя хитозан - препарат из порошка панциря ракообразных, хорошо адсорбирующий и выводящий из кишечника молекулы жира.
В тяжелых случаях гиперлипидемии в условиях стационара проводят экстракорпоральное очищение крови. Венозная система пациента подключается к аппарату с множеством мембран-фильтров, проходит через них и возвращается обратно, уже очищенная от «плохих» липидов.
Важно: Прием сорбентов следует согласовывать с врачом. Избыточное увлечение ими может привести к выведению из организма, кроме жира и токсинов, полезных и нужных веществ.
Повышение физической активности
ЛФК при гиперлипидемии - обязательное условие для улучшения кровообращения, выведения липидов и уменьшения оседания их в сосудах и органах. Также любые занятия спортом, игры, пешие прогулки, езда на велосипеде, посещение бассейна, просто гигиеническая зарядка по утрам - каждый может выбрать для себя по своему вкусу и возможностям. Главное, устранить гиподинамию.
Возможна ли профилактика?
Если только гиперлипидемия не связана с органической патологией, наследственностью и гормональными нарушениями, то предупредить ее вполне реально. И эта профилактика не является «открытием Америки», а состоит из нормализации питания, отказа от вредных привычек, застолий и гиподинамии, повышения физической активности.
Статистика говорит о том, что в большинстве случаев гиперлипидемия имеет алиментарный (пищевой) и возрастной характер. Поэтому и профилактика ее в большинстве случаев вполне реальна. Даже в пожилом и преклонном возрасте можно избежать патологии.
Гиперлипидемия - это синдром, возникающий при многих заболеваниях, а также приводящий к развитию тяжелых заболеваний. Регулярное обследование и лечение, а также профилактические меры помогут избежать серьезных последствий.
Дислипидемия: суть, причины, проявления, диагностика, как лечить, профилактика
Дислипидемия - патологическое состояние, обусловленное нарушением обмена жиров в организме и приводящее к развитию . Сосудистые стенки уплотняются, просвет сосудов сужается, нарушается кровообращение во внутренних органах, что заканчивается или , гипертонией, инсультом или инфарктом.
Аномально повышенный уровень липидов в крови называется гиперлипидемией или гиперлипопротеинемией. Это состояние является прямым следствием образа жизни человека. Появление гиперлипидемии зависит от характера питания больного, лекарств, которые он принимает, физической активности и вредных привычек.
Дислипидемия — лабораторный показатель, свидетельствующий о дисбалансе жировых веществ в организме человека , которые представляют собой низкомолекулярные соединения, синтезируемые в печени и транспортируемые к клеткам и тканям с помощью липопротеидов - сложных липидно-белковых комплексов.
Активный биосинтез жиров в организме, нарушенное выведение и обильное поступление их с пищей приводят к гиперлипидемии, которая не проявляется специфическими симптомами, но провоцирует формирование различных заболеваний.
Классификация
Дислипидемия представляет собой патологию обмена веществ, обусловленную дисбалансом липидных фракций в крови и постепенным накоплением жиров в организме.
- В основе классификации по Фредриксону лежит вид липида, уровень которого повышается — хиломикроны, холестерин, ЛПНП, ЛПОНП. Согласно этой классификации существует 6 видов гиперлипидемии, 5 из которых являются атерогенными — быстро приводящими к атеросклерозу.
- По механизму возникновения дислипидемия бывает первичной и вторичной . Первичная форма является наследственным заболеванием, а вторичная - следствием некоторых патологий.
- В отдельную группу выделяют алиментарную дислипидемию , вызванную чрезмерным включением в рацион продуктов, содержащих животные жиры. Она бывает двух типов: транзиторная - развивающаяся после однократного употребления жирной пищи, и постоянная - вызванная ее регулярным приемом.
Этиология
Выделить одну конкретную причину дислипидемии практически невозможно. В развитии патологии большую роль играет целый комплекс этиологических факторов. К ним относятся:
- Наследственность,
- Особенности питания,
- Гиподинамия,
- Алкоголизм,
- Табакокурение,
- Стресс,
- Эндокринопатии - ожирение, гипотиреоз,
- Калькулезный холецистит,
- Гипертония,
- Прием медикаментов - гормональных контрацептивов, гипотензивных средств,
- Гормональные изменения - беременность, климактерический период,
- Подагра,
- Уремия,
- Мужской пол,
- Пожилой возраст.
Дислипидемия — результат активного образования жиров, избыточного поступления с пищей, нарушенного их расщепления и выведения из организма.
В наибольшей степени подвержены развитию патологии лица, в семейном анамнезе которых имеются случаи раннего атеросклероза. Также группу риска составляют лица, перенесшие инфаркт миокарда или ишемический инсульт.
Симптоматика
В основе клинической симптоматики дислипидемии лежит метаболический синдром, который представляет собой комплексное нарушение обмена жиров и механизмов регуляции артериального давления. Он проявляется не только изменением нормального соотношения липидов в крови, но и гипергликемией, стойкой гипертонией, нарушением гемостаза.
Симптомы гиперлипопротеинемии долгое время могут отсутствовать. В этом случае выявить заболевание можно только по результатов лабораторного исследования крови. Но спустя несколько месяц и даже лет патология проявится характерной симптоматикой и закончится развитием серьезных недугов.
- Холестерин, откладываясь под кожей век, образует — плоские желтые образования.
- Ксантомы — узелки, располагающиеся над сухожилиями человека на кистях, стопах, спине, животе.
- Липоидная дуга роговицы – белесоватая полоса, обрамляющая наружный контур роговицы глаза. Это отложения холестерина, которые обычно появляются у лиц, старше 50 лет;
ксантомы и ксантелезмы — проявления дислипидемии
Гиперлипопротеинемия является клинико-лабораторным диагнозом: только данные липидограммы указывают на наличие патологии. Клинические признаки не имеют существенного значения и не являются диагностически значимыми. Несмотря на это, опытные специалисты уже после первого общения с пациентом могут заподозрить дислипидемию.
Диагностика
Обнаружить у больного дислипидемию можно только с помощью лабораторной диагностики.
Полное диагностическое обследование больного включает:
Лечение
Обычно дислипидемия - вторичная патология, возникающая на фоне какой-либо болезни или развившаяся вследствие воздействия негативных факторов. Чтобы избавиться от патологии, необходимо своевременно выявлять и лечить основное заболевание.
Лечение дислипидемии индивидуальное, комплексное, включающее медикаментозную, немедикаментозную, экстракорпоральную терапию, диетотерапию. Они нормализуют обмен липидов в организме и снижают уровень холестерина в крови.
Больным показана медикаментозная коррекция дислипидемии, соблюдение рекомендаций диетолога, модификация образа жизни.
Немедикаментозное лечение
Больным с дислипидемией специалисты дают следующие рекомендации:
- Нормализовать массу тела путем перехода на дробное, сбалансированное и витаминизированное питание,
- Дозировать физические нагрузки,
- Скорректировать режим труда и отдыха,
- Ограничить прием алкоголя или полностью его прекратить,
- Бороться с курением,
- Избегать стрессовых и конфликтных ситуаций.
Диетотерапия
Лечение дислипидемии - длительный и сложный процесс, требующий от пациента дисциплинированности, терпения и сил. Своевременная и полноценная терапия, а также устранение факторов риска значительно продлевают и улучшают жизнь пациентов.
Профилактика
Чтобы избежать развития дислипидемии, необходимо выполнять следующие правила:
- Нормализовать вес,
- Вести активный образ жизни,
- Избегать стрессов,
- Регулярно проходить профосмотры,
- Правильно питаться,
- Бороться с курением и алкоголизмом,
- Своевременно и правильно лечить заболевания, приводящие к дислипидемии.
Дислипидемия и атеросклеротические изменения в организме развиваются годами и требуют такого же длительного и упорного лечения. Предотвратить развитие патологии можно, соблюдая рекомендации специалистов: следить за весом, побольше двигаться и бросить вредные привычки. Это поможет сосудам оставаться эластичными и здоровыми на многие годы. Если дислипидемию своевременно предупредить, диагностировать и лечить, то можно продлить и сохранить жизнь больному.
Видео: лекция по дислипидемии и атеросклерозу
Термином гиперлипидемия обозначают повышенное содержание в крови липидов. В общем значении данное состояние обозначает увеличение уровня вредного холестерина, жиров и триглицеридов, которые тоже относят к липидам. Различают пять видов данного патологического состояния. Они отличаются друг от друга по причинам возникновения и степени прогрессирования.
Давайте подробнее поговорим об этой распространенной патологии. Выясним, почему появляется гиперлипидемия, симптомы, лечение, причины гиперлипидемии узнаем.
Гиперлипидемия - причины патологии
Гиперлипидимия - прямое следствие образа жизни человека. Её появление зависит от продуктов, которыми мы регулярно питается, а также от лекарственных препаратов, которые необходимо регулярно принимать. А также повышение уровня липидов зависит от физической активности человека, наличия вредных привычек (алкоголь, курение).
Гиперлипидимия часто появляется на фоне ожирения, сахарного диабета, либо при сбоях в работе щитовидной железы. Нередко наблюдается при беременности. Кроме того данное патологическое состояние может передаваться по наследству и в этом случае диагностируется у людей, не имеющих вредных привычек, с нормальным весом.
Группу риска по развитию гиперлипидемии составляют мужчины старше 45-летнего возраста и женщины после 55 лет.
Гиперлипидемия - симптомы
Симптомы данного патологического состояния никак не проявляется и выявляется лишь при проведении общего биохимического анализа крови. Но в конечном итоге повышение уровня липидов приводит к возникновению атеросклероза, который характеризуется различными признаками, симптомами и проявлениями. Их интенсивность зависит от количества, величины и расположения атеросклеротических бляшек.
Поэтому в целях профилактики проходите периодические медицинские обследования со сдачей всех необходимых для этого анализов. Таким образом, можно обнаружить гиперлипидемию своевременно, и принять меры к ее лечению, чтобы не допустить развития атеросклероза и других опасных заболеваний сердечнососудистой системы.
Гиперлипидемия - лечение гиперлипидимии
Чтобы избавиться от патологического состояния, выровнять, нормализовать уровень липидов в крови следует принимать соответствующие меры. Главной целью лечения является снижение уровня плохого холестерина низкой плотности. Это поможет предотвратить риск развития атеросклероза, других болезней сердца, сосудов, улучшения общего состояния здоровья.
Основные этапы лечения:
Соблюдение принципов диетического питания с отказом от жирной пищи, занятие посильным спортом, нормализация кровяного давления. Очень важен отказ от вредных привычек - алкоголя и курения. При необходимости, следует принять меры для снижения веса.
Обычно соблюдение этих правил помогает нормализовать липидный уровень, снизить уровень холестерина. Однако, если эти меры недостаточно эффективны, а у пациента существует вероятность возникновения атеросклероза, других сердечнососудистых заболеваний, применяют медикаментозное лечение.
Обычно дополнительное лечение лекарственными препаратами назначают пациентам мужского пола старше 35 лет, а также женщинам при наступлении менопаузы.
Для нормализации уровня липидов, для лечения гиперлипидимии назначают лекарственные средства - статины. Они предотвращают образование плохого холестерина в печени. Также назначают лекарства, связывающие желчные кислоты. Применяют фибраты, назначают витамин В5.
Профилактика гиперлипидемии
Как мы уже говорили, главным в нормализации состояния является здоровый образ жизни и определенное питание. При выполнении этих условий у большинства пациентов уровень холестерина может снижаться на 10-20 %
Если говорить о здоровом образе жизни, то следует избавиться от вредных привычек и, как мы уже упоминали, заниматься посильными, но регулярными физическими упражнениями. Но основным в профилактике и лечении гиперлипидемии является питание.
С этой целью врачи рекомендуют снизить в рационе уровень насыщенных жиров. Снижение должно составлять до 7%. Общее количество употребляемых жиров следует снизить до 25-35%. Важно до минимума ограничить употребление продуктов, содержащих холестерин.
При этом следует увеличить употребление овощей, фруктов, другой пищи, богатой природной клетчаткой. Например, увеличить употребление овса, гороха, фасоли, орехов. Включать в пищу отруби, зерно, крупы, свежую зелень.
Нужно увеличить употребление продуктов, которые содержат полезные вещества станол и стерол. Это растительное, нерафинированное масло, кукуруза, гречка, рис и т.д.
Нужно включать в ежедневное меню продукты, способствующие нормализации уровня холестерина, а именно - морскую рыбу. Наиболее полезны - лосось, сельдь, семга, сайра, сардины. Рыба содержит омега-3-жирные кислоты, которые активно помогают организму снижать уровень триглицеридов в крови. С этой же целью нужно увеличить употребление соевых продуктов. Будьте здоровы!
Эндогенный холестерин продуцируется гепатоцитами и транспортируется с током крови при помощи липопротеинов низкой плотности. Возвращение холестерина в гепатоциты от периферических тканей осуществляется липопротеинами высокой плотности. После этого холестерин выделяется в желчь в неизменном виде или трансформируется в желчные кислоты.
Холестерин в организме выполняет ряд жизненно важных функций. Он является компонентом клеточной мембраны, необходим для синтеза гормонов. Однако повышение концентрации холестерина в крови оказывает неблагоприятное воздействие на организм. Это способствует отложению избытка вещества на сосудистых стенках, что провоцирует развитие .
При повышении концентрации холестерина обычно не возникает клинической симптоматики, поэтому важно соблюдать диету и проводить периодическое определение параметров липидного спектра, особенно у пациентов, которые относятся к группам риска.
Высокая величина коэффициента атерогенности опасна, поскольку даже при нормальном содержании холестерина в ЛПНП концентрация его в ЛПВП снижена, что провоцирует развитие негативной симптоматики и может привести к серьезным осложнениям вплоть до инфаркта или .
При триглицеридемии наблюдается стойкое повышение концентрации триглицеридов в сыворотке крови. Эти вещества являются основным источником запасенной энергии. Они как поступают с пищевыми продуктами, так и вырабатываются эндогенно, в печени. Для их транспортировки в организме также необходимы липопротеины низкой плотности и хиломикроны. Увеличение концентрации триглицеридов может спровоцировать развитие , а также .
Терапевтические меры при гиперлипидемии предполагают понижение концентрации липидов. Для этого необходима коррекция образа жизни и рациона питания.
В тяжелых случаях гиперлипидемии необходимо назначение лекарственной терапии для снижения риска возникновения сердечно-сосудистых патологий.
Своевременная диагностика гиперлипидемий различных форм и этиологических факторов может предупредить развитие серьезных сердечно-сосудистых патологий. Корректное лечение позволяет снизить концентрацию холестерина и триглицеридов в сыворотке крови и устранить проявления клинической симптоматики.
Причины
Существует ряд этиологических факторов, которые способствуют развитию гиперлипидемии . К ним относятся:
- наследственная предрасположенность;
- неправильный рацион питания с повышенным содержанием липидов;
- провоцирующие патологии: диабет, болезни выделительной системы;
- прием некоторых лекарственных препаратов (диуретиков, кортикостероидов, бета-блокаторов);
- превышение допустимого индекса массы тела;
- вредные привычки (злоупотребление алкоголем).
Патология может носить полиэтиологичный характер, то есть риск ее возникновения и прогрессирования увеличивается при сочетании нескольких возможных причин. Поэтому важно вовремя диагностировать гиперлипидемию, а также корректировать образ жизни и рацион питания, неправильное ведение которых может привести к развитию патологического процесса.
Симптомы
При спровоцированных гиперлипидемиями заболеваниях сердечно-сосудистой системы наблюдаются боли в области груди , и инфаркты. Само по себе состояние гиперлипидемии симптомов не имеет . При чрезмерно повышенных концентрациях холестерина возможно накопление его под кожей в области глаз и в сухожилиях.

При увеличенной концентрации триглицеридов формируются узловые образования в области коленей и локтевых суставов. На коже появляются множественные желтоватые бугорки. При наследственном характере патологии проявление подобной симптоматики наблюдается довольно часто.
Приобретенная гиперлипидемия может не давать клинических проявлений довольно долго, поэтому важно периодически проверять показатели липидного профиля для своевременной диагностики патологии и назначения терапии для устранения симптоматики.
Необходимо помнить, что отложение липидов на поверхности сосудистой стенки вызывает изменение в турбулентном потоке крови и затрудняет ее прохождение по суженным сосудам. Это провоцирует ишемизацию близлежащих тканей и повышает риск инфарктов, инсультов и прочих патологий кровообращения.
Несмотря на слабую выраженность внешней клинической симптоматики гиперлипидемии, внутренние проявления могут быть весьма серьезными и зачастую приводят к развитию тяжелых осложнений, к числу которых относятся патологии сердечно-сосудистой системы - инфаркты и .
Диагностика
Во взрослом возрасте необходимо регулярно проводить для своевременного выявления гиперлипидемий различного генеза и осуществления корректных терапевтических мероприятий.
Важным параметром является коэффициент атерогенности, который позволяет оценить риск развития сердечно-сосудистых патологий. При наличии провоцирующих заболеваний или отягощенного анамнеза исследования на липидный профиль следует проводить чаще.
В качестве диагностических мер назначаются:
- определение параметров липидного спектра;
- определение цвета сыворотки (хилез провоцирует изменение оттенка на молочный);
- определение концентрации мочевой кислоты;
- определение активности амилазы;
- определение концентрации электролитов;
- определение концентрации аполипопротеина В;
- рентген суставов, который может выявить и симптомы перестройки костной ткани;
- компьютерная томография поджелудочной железы;
- допплеровское исследование;
- ангиография.
Совокупность методов диагностики позволит не просто выявить факт гиперлипидемии, но и определить возможную причину ее появления. Это позволит назначить корректное и эффективное лечение.
Лечение
Терапевтические меры направлены на устранение основной патологии , которая привела к развитию гиперлипидемии. Прежде всего, необходимо своевременно лечить такие патологии, как и диабет.
Помимо этого, важной мерой является коррекция образа жизни и рациона питания. Необходимо назначение диеты с пониженным содержанием липидов. Также стоит употреблять пищу с достаточным содержанием пищевых волокон. Полезно включать в рацион злаковые продукты, овощи, зелень и фрукты. Кроме того, стоит задуматься о снижении массы тела. Это помогает существенно снизить концентрацию триглицеридов в сыворотке крови.
Хороший эффект дает избавление от вредных привычек. Коррекция образа жизни, увеличение физической активности благотворно влияют на организм и способствуют снижению уровня липидов в сыворотке крови.

При недостаточности принятых мер назначают лекарственные препараты. К ним относятся средства, способствующие усилению экскреции желчи, статины, фибраты и некоторые витамины.
В особо тяжелых, не поддающихся терапии случаях гиперлипидемии, пациентам назначается процедура плазмафереза для выраженного уменьшения концентрации холестерина в сыворотке крови.
Как правило, терапия гиперлипидемии носит пожизненный характер . Конечно, соблюдение профилактических и терапевтических мероприятий способствует улучшению состояния, однако, для достижения стойкого результата нельзя изменять образ жизни и установленную диету. Это существенно снизит риск развития сердечно-сосудистых патологий и необходимость дополнительного приема лекарственных препаратов.
Нужно помнить, что комплексный подход к терапии гиперлипидемии позволяет вовремя устранить как этиологический фактор, так и симптоматические проявления патологии.
Профилактика
Главной профилактической мерой служит потребление пищевых продуктов со сниженным содержанием липидов . Также стоит поддерживать вес в допустимых границах и при необходимости его снижать. Это предотвратит повышение уровня липидов. Необходимо отказаться от вредных привычек, употребления алкоголя и курения. Важным моментом является достаточная физическая нагрузка. Нельзя допускать гиподинамические состояния, стоит заниматься физкультурой и спортом.
Важно проводить измерение показателей липидного спектра регулярно, особенно для пациентов, которые относятся к группам риска - имеют отягощенный анамнез и сопутствующие патологии. Это позволит вовремя выявить патологию и предпринять меры для коррекции образа жизни. Также своевременная диагностика повышает эффективность назначенной медикаментозной терапии и способствует скорейшему выздоровлению.
Прогноз
Благоприятен при своевременной диагностике и соблюдении всех терапевтических мер. Возможен риск прогрессирования патологий сердечно-сосудистой системы (инфарктов, ) при отсутствии лечения.
Запущенные случаи гиперлипидемии могут потребовать сложных терапевтических мероприятий, которые включают как схемы лекарственной терапии, так и процедуры плазмафереза. Профилактические диагностические меры, а также правильный образ жизни и питания делают прогноз течения патологии благоприятным и повышают эффективность медикаментозной терапии.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter






