Синдром шателье экг. Синдром CLC: характеристика, симптомы, лечение
Сердце - это орган со сложной структурой. При любом нарушении его работы возникают различные болезни. Большинство недугов приносят потенциальную угрозу жизни человека. Очень важно следить за состоянием и не допускать любых неполадок.
Реполяризация миокарда - это процедура восстановления мембраны нервной клетки, через которую проходил нервный импульс. Во время перемещения его изменяется структура мембраны, что позволяет ионам легко двигаться через нее. Диффузные ионы при движении в обратную сторону восстанавливают электрический заряд мембраны. Этот процесс приводит нерв в состояние готовности, и он может продолжать передачу импульсов.
Нарушение процессов реполяризации встречается у взрослых от пятидесяти лет, которые жалуются на боли в области сердца. Эти процессы расценивают как проявление ишемической либо гипертонической болезни сердца. Выявляют неполадки таких действий при прохождении ЭКГ.
Причины
Нарушения реполяризации могут быть вызваны различными факторами. Выделяют три группы причин:
- Патологии нейроэндокринной системы. Она регулирует работу сердца и сосудов.
- Заболевания сердца: гипертрофия, ишемия и нарушение электролитного баланса.
- Прием лекарств, которые негативно отражаются на работе сердца.
Нарушение процессов реполяризации в миокарде может быть вызвано и неспецифическими причинами. Такое явление встречается у подростков и во многих случаях исчезает самопроизвольно, без применения лекарственных препаратов. Иногда же требуется проведение лечения.
Неспецифические нарушения могут также произойти по причине физической перегрузки (от спорта или на работе), стресса, при изменении гормонального фона (беременности или менопаузе).
Изменения ЭКГ
Нарушение реполяризации миокарда часто протекает бессимптомно, что крайне опасно для жизни человека. Обнаружить патологию можно случайно при прохождении обследования ЭКГ.
Изменения, по которым можно установить диагноз, видны на кардиограмме; можно различить нарушение реполяризации желудочков и предсердий.
- На наличие деполяризации предсердия указывает зубец P.
- На кардиограмме зубцы Q и S опущены вниз (отрицательны), а R, наоборот, - вверх (положительный), это указывает на деполяризацию миокарда желудочков. При этом положительных зубцов R может быть несколько.
- Отклонение положения зубца T является характерным признаком реполяризации желудочков.
Формой протекания патологии является синдром ранней реполяризации, когда процессы восстановления электрозаряда происходят раньше положенного срока. На кардиограмме этот синдром отображается так:
- от точки J сегмент ST начинает подъем вверх;
- в нисходящей части зубца R появляются необычные зазубрины;
- на подъеме ST в кардиограмме образуется вогнутость, которая направлена вверх;
- зубец T становится узким и асимметричным.
Разобраться в тонкостях результата ЭКГ сможет только квалифицированный врач, который назначит соответствующее лечение.
Течение без симптомов отмечается не во всех случаях нарушения процесса реполяризации. Иногда патология может проявиться при активной физической деятельности. При этом у пациента возникает изменение сердечного ритма.
Также заболеванию могут сопутствовать:
- боли в голове;
- быстрая утомляемость;
- головокружение.
Через некоторое время приходят боли в сердце, учащается ритм сердцебиений, повышается потоотделение. Эти симптомы не относятся к специфическим, и при их возникновении нужно дифференцировать болезнь от других сердечных заболеваний.
Помимо перечисленных симптомов, пациент испытывает чрезмерную раздражительность и плаксивость. Боли в сердце характеризуются колющими либо режущими ощущениями с нарастанием. При реполяризации нижней стенки левого желудочка у человека от тяжелого физического труда кружится голова, в глазах появляются «мушки», повышается артериальное давление.
Если вовремя не приступить к терапии, то симптомы становятся более выраженными и длительными по времени. Пациент начинает испытывать одышку, а на ногах возникают отеки.
Лечение
Терапия нарушений реполяризации зависит от причины, вызвавшей патологию. Если же такая причина не выявлена, при лечении применяют:
- Комплексы витаминов и минералов. Они помогают восстановить деятельность сердца, обеспечивая поступление полезных веществ и микроэлементов.
- Бета-блокаторы (Анаприлин, Панангин).
- Кортикотропные гормоны. Оказывают позитивное воздействие на деятельность сердца.
- Гидрохлорид кокарбоксилазы. Способствует восстановлению обмена углеводов и оказывает положительное воздействие на сердечно-сосудистую систему.
Пациента берут на диспансерный учет, периодически контролируя результаты лечения повторным проведением ЭКГ.
Что такое синдром Бругада, причины и лечение патологии
Синдром Бругада (СБ) - наследственное заболевание, которое характеризуется тахикардией, обморочными состояниями и повышенным риском развития сердечной смерти. Причина появления - мутация гена. При обнаружении данной болезни необходимо бросить все силы на купирование ее проявлений.
Что из себя представляет синдром?
Мутации генов становятся причиной негативного изменения в кодирующих белках, которые ответственны за транспортировку электролитов. Выделяют не менее 6 генов, поражение которых становится причиной появления болезни. Синдром Бругада дает о себе знать в позднее время суток или во сне.

Нарушается электрохимический процесс возбуждения. Блокируется поступление натрия в миоциты. Нормальный ритм сердца меняется на желудочковую тахикардию. Именно она становится причиной внезапной сердечной смерти.
Заболевание чаще выявляется в молодом возрасте у мужчин. Стоит отметить, что болезнь плохо изучена, поэтому диагностирование и лечение значительно затруднены. Среди симптомов синдрома Бругада выделяют:
- тахикардию;
- обморочные состояния;
- удушье.
Самым опасным проявлением является внезапная остановка сердца. Приступы заболевания возникают в вечернее и ночное время. Необходимая терапия подбирается врачом исходя из индивидуальных особенностей человека. Для постановки диагноза используется ЭКГ и другие методы аппаратного исследования.
Почему возникает патология?
Основная причина появления синдрома - наследственность. Возникают патологические изменения в генах, которые ответственны за кодировку структуры белка натриевых каналов. Способ передачи заболевания - аутосомно-доминантный. Это означает, что болезнь передается от больного родителя с вероятностью 50%.

Если имеется информация о родственниках, страдающих от данного синдрома, то человеку требуется глубокое обследование. Выявление патологии позволяет снизить вероятность внезапной остановки сердца за счет своевременного лечения.
В практике заболеваниедает о себе знать до 40 лет. Мужчины сталкиваются с патологией в несколько раз чаще, чем женщины. В детском возрасте диагностировать болезнь Бругада сложнее.
Если человек периодически страдает от обмороков, а также желудочной тахикардии, то есть вероятность, что причина - синдром Бругада. Поводом для детального обследования может стать неясная внезапная смерть от остановки сердца одного из родственников в достаточно молодом возрасте.
Признаки заболевания
До возникновения внезапной смерти болезнь чаще проявляется обмороками. В более тяжелых случаях они сопровождаются сильными судорогами. Также СБ становится причиной появления желудочной тахикардии и фибрилляции желудочков. Все проявления имеют приступообразный характер. Опасные симптомы беспокоят человека поздним вечером или ночью.
Приступы проходят самостоятельно, но при этом они наносят серьезный вред здоровью. Основная задача терапии - избавить человека от возникновения приступов и значительно снизить вероятность развития остановки сердечной мышцы. Сделать это при помощи простого медикаментозного воздействия крайне сложно.
Синкопальные проявления считаются поводом для обращения в поликлинику. Своевременная диагностика позволит установить причину их появления, чтобы после этого составить правильную схему лечения. Самостоятельно предпринимать действия по лечению обморочных состояний нельзя. После того как удастся купировать синдром, все проявления перестанут беспокоить человека.

Как проходит диагностика?
Основным диагностическим средством является ЭКГ. Помимо этого, используются следующие методы диагностики:
- нейросонография;
- тест чреспищеводной электростимуляции.
Если человека беспокоит тахикардия и обморочные состояния, то в первую очередь во время диагностики потребуется исключить болезни, которые чаще вызывают появление этих проявлений. Необходимо исключить неврологическую природу симптомов.
Если у человека имеется данный синдром в скрытой форме, то он будет сопровождаться полной или неполной блокадой правой ножки пучка Гиса. Выявить это отклонение удается при помощи ЭКГ. Также СБ характеризуется элевацией сегмента ST и точки J. Стоит отметить, что признаки заболевания на кардиограмме сможет обнаружить только опытный кардиолог.
Для диагностирования синдрома необходимо обращаться к квалифицированным специалистам. Если обычная электрокардиография не поможет выявить отклонение, необходимо использовать суточный мониторинг, тест с ведением натриевых блокаторов и последующим ЭКГ, генетические исследования (не дают точного результата).
Стоит отметить, что выявление СБ у одного из родственников является поводом для детального обследования человека, даже если у него нет жалоб на состояние своего здоровья. Синдром может протекать бессимптомно, в определенный момент становясь причиной смерти.
Принципы лечения
Самое главное в ходе лечения - понизить вероятность остановки сердца. Для этого могут выполняться следующие действия
- прием антиаритмических средств 1А класса;
- установка специального дефибриллятора;
- наблюдение у врача.
Наиболее эффективным методом считается установка устройства, которое будет осуществлять контроль за сердечным ритмом круглые сутки. Для этого проводится операция. Задача устройства - купировать желудочную аритмию.
Для медикаментозного лечения используются следующие антиаритмические средства - Дизопирамид и Хинидин. Стоит отметить, что показаны к применению только антиаритмические 1А класса. Полностью устранить патологию невозможно, поэтому человеку требуется придерживаться назначенной терапии в течение длительного периода времени.
Заниматься лечением может только опытный врач. Если человек находится в зоне риска развития внезапной сердечной смерти, то ему необходимо выполнять все рекомендации специалиста. Для составления эффективной терапии требуется обращать внимание на результаты ЭКГ. Желательно прибегать к хирургическому методу лечения, ведь только этот способ гарантирует снижение вероятности летального исхода.
Чем чревато, если не лечить?
Стоит отметить, что даже при диагностировании патологии, дать точный прогноз очень сложно. Без лечения человек будет страдать от синкопальных приступов и учащенного сердцебиения, которые в конечном итоге приведут к смерти. Медикаментозная терапия неэффективна, так как болезнь считается неизлечимой и требует постоянного употребления лекарств. Предпочтительнее пойти на операцию, в ходе которой будет установлен кардиовертер-дефибриллятор.
Более благоприятный прогноз, если у человека выявляется синдром Бругада, который протекает бессимптомно. В таком случае удастся длительное время избегать проблем со здоровьем.
Установка специализированного дефибриллятора позволяет осуществлять контроль за сердечным ритмом. При необходимости кардиовертер срабатывает, нормализуя состояние человека и значительно понижая вероятность летального исхода. Если не прибегать к его помощи, то человек столкнется с внезапной сердечной смертью.
Синдром Бругада - редкое наследственное заболевание, которое представляет реальную угрозу для жизни человека. При выявлении патологии желательно использовать радикальные методы лечения. Признаки СБ характерны для некоторых неврологических болезней, поэтому диагностика осложнена. Требуется использовать разные методы, чтобы поставить точный диагноз и назначить правильную терапию.
Реверсия отрицательных зубцов Т у больных с острым инфарктом миокарда, как проявление ложноотрицательной ЭКГ-динамики.
Синдром Кечкера возникает на 2-5-ые сутки инфаркта миокарда; не ассоциируется с ретромбозом и появлением (усилением) клинических признаков левожелудочковой недостаточности. Другими словами, это не рецидив инфаркта миокарда. Продолжительность синдрома Кечкера, как правило, не превышает 3-х дней. Впоследствии ЭКГ-картина возвращается к исходной: зубец Т становится отрицательным или изоэлектричным. Причины данного ЭКГ-паттерна неизвестны. Мне импонирует точка зрения, что он является проявлением эпистенокардитического перикардита; однако характерных перикардиальных болей при данном синдроме не наблюдается. Правильная интерпретация синдрома Кечкера позволяет избежать ненужных медицинских вмешательств: тромболизиса или ЧКВ. Распространенность: ~ 1 на 50 случаев инфаркта миокарда.
(синоним: феномен памяти)- неспецифические изменения конечной части желудочкового комплекса (главным образом зубца Т) в спонтанных сокращениях, появляющиеся при длительной артифициальной (искусственной) правожелудочковой стимуляции.

Искусственная стимуляция желудочков сопровождается нарушением геометрии их сокращения. При более или менее длительной стимуляции (от 2-3-х месяцев) в спонтанных сокращениях могут появиться изменения комплекса QRS в виде отрицательных зубцов Т во многих ЭКГ-отведениях. Такая динамика имитирует ишемические изменения. С другой стороны, при наличии действительно ангинозоподобных болей, данный феномен делает практически невозможной диагностику мелкоочагового инфаркта миокарда. Корректная интерпретация феномена Шатерье позволяет избежать ненужных госпитализаций и неоправданных медицинских вмешательств.
Важно понимать, что феномен Шатерье может появиться не только на фоне длительной искусственной стимуляции сердца - это основная причина, но не единственная. При хронической блокаде ножки пучка Гиса, при частой желудочковой экстрасистолии или при феномене WPW конечная часть желудочкового комплекса в нормальных сокращениях также может меняться - формируются отрицательные или низкоамплитудные зубцы Т.
Таким образом, любые длительные нарушения геометрии сокращения желудочков вследствие аномального проведения внутрижелудочкового импульса могут сопровождаться феноменом Шатерье.
Было замечено, что на ЭКГ здоровых людей амплитуда зубца Т в V6 всегда больше амплитуды зубца Т в V1 примерно в 1,5-2 раза. Причем полярность зубца Т в V1 не имеет значение. Нарушение данного соотношения, когда величины амплитуд зубцов Т в V1 и V6 "выравниваются" или T в V1 превышает Т в V 6 , является отклонением от нормы. Данный синдром чаще всего наблюдается при гипертонической болезни (иногда это самый ранний признак гипертрофии миокарда ЛЖ) и при различных клинических формах ИБС. Также он может быть ранним признаком дигиталисной интоксикации.



Клиническое значение данного синдрома: позволяет заподозрить "не норму" и при необходимости продолжить диагностический поиск "от простого к сложному".
В большинстве случаев амплитуда зубца R в "правых" грудных отведениях нарастает, и к отведению V3 она достигает не менее 3 мм. В ситуациях когда амплитуда зубца R в V3 составляет менее 3 мм, правомочно говорить о синдроме недостаточного нарастания зубца R с V1 по V3 . Данный синдром можно разделить на 2 категории:
1. На ЭКГ нет других аномалий.
Вариант нормы (чаще при гиперстенической конституции),
Признак гипертрофии миокарда ЛЖ,
Ошибочное расположение грудных электродов (V1-V3) на межреберье выше.
2. На ЭКГ есть другие аномалии.
Характерно для следующих клинических ситуаций:
- инфаркт миокарда в "ходу" (в данном случае будет характерная для инфаркта ЭКГ-динамика в отведениях V1 -V3 ),
Постинфарктный кардиосклероз,
Выраженная гипертрофия миокарда ЛЖ с другими ЭКГ-критериями гипертрофии,
Блокада ЛНПГ (полная или неполная), блокада передней ветви ЛНПГ,
- S- тип гипертрофии правого желудочка (редко).




Трудность в интерпретации синдрома недостаточного нарастания зубца R с V1 по V3 возникает, как правило, если он диагностируется как самостоятельный, бессимптомный ЭКГ-паттерн, а другие отклонения на ЭКГ отсутствуют. При корректно наложенных грудных электродах и отсутствии какого бы то ни было кардиологического анамнеза его основной причиной является умеренная гипертрофия миокарда ЛЖ.
Как известно, преждевременное сокращение сердца называется экстрасистолией. Интервал сцепления экстравозбуждения короче (short ) интервала между основными сокращениями. Затем следует компенсаторная пауза (long ) , которая сопровождается удлинением сердечной рефрактерности и усилением ее дисперсии (дисперсия рефрактерности). В связи с чем сразу после постэкстрасистолического синусового сокращения возникает вероятность появления еще одной экстрасистолы (short ) - "продукта" дисперсии рефрактерности. Механизм "повторной" экстрасистолы: re-enrty или ранняя постдеполяризация. Примеры:
short-long-short у пациентки с функциональной брадизависимой экстрасистолией, не имеющий в данном случае особого клинического значения:
short-long-short у пациента с тяжелым течением синдрома ночного апноэ, ожирением и гипертонической болезнью 3 ст. Как видим, после компенсаторной паузы появилась парная полиморфная желудочковая экстрасистола. У данного больного феномен short-long-short может запустить полиморфную желудочковую тахикардию и привести к внезапной смерти:
short-long-short у пациента с синдромом удлиненного интервала Q-T : запуск ЖТ типа "пируэт". Иногда при данном синдроме феномен short-long-short является обязательным условием для инициации желудочковой тахиаритмии:
У пациентов с функциональной экстрасистолией феномен short-long-short не имеет клинического значения; он лишь "облегчает" возникновение брадизависимой экстрасистолии. У больных с тяжелым органическим поражением сердца и каналопатиями данный феномен может инициировать запуск жизнеугрожающих желудочковых нарушений ритма.
Этим термином обозначают период в сердечном цикле, во время которого проведение преждевременного импульса становится невозможным (или замедленным), хотя импульсы с меньшей преждевременностью проводятся. Различия в рефрактерности на разных уровнях проводящей системы сердца создают электрофизиологическую основу для данного феномена.
На первой ЭКГ мы видим раннюю предсердную экстрасистолу, проведенную на желудочки без аберрации. На второй ЭКГ интервал сцепления предсердной экстрасистолы длиннее, однако экстрасистола проводится на желудочки с задержкой (аберрацией).
В основном с феноменом "gap " сталкиваются специалисты, выполняющие ЭФИ сердца.
- аберрация короткого цикла (блокада 3-й фазы), возникающая при увеличении рефрактерного периода АВ-соединения, вследствие внезапного удлинения интервала между двумя предшествующими сокращениями. Чем продолжительнее интервал между сокращениями, тем выше вероятность аберрантного проведения (или блокирования) очередного наджелудочкового импульса.
Классический пример феномена Ашмана при фибрилляции предсердий:
Феномен Ашмана, возникший после постэкстрасистолической компенсаторной паузы:
Блокирование предсердной экстрасистолии, возникшее после спонтанного удлинения интервала между синусовыми сокращениями:
Клиническое значение феномена Ашмана: его правильная интерпретация позволяет избежать гипердиагностики а) желудочковой экстрасистолии и б) органических нарушений проводимости в АВ-соединении.
Непрерывно-рецидивирующее течение пароксизмальной фибрилляции предсердий, когда после окончания одного приступа через 1-2 синусовых сокращения запускается новый пароксизм.
Характерен для вагус-зависимой фибрилляции предсердий. С одной стороны, феномен отражает высокую эктопическую активность мышечных муфт легочных вен, с другой стороны, высокую профибрилляторную готовность предсердного миокарда.
Помимо ретроградного возбуждения предсердий существует вероятность проникновение желудочкового импульса в АВ-соединение на различную глубину с его разрядкой (удлинением рефрактерности, блокадой). В результате последующие наджелудочковые импульсы (как правило, от 1-го до 3-х) будут проводится с задержкой (аберрацией) или блокироваться.
Скрытое ВА проведение вследствие ЖЭ, приводящее к функциональной АВ-блокаде 1 ст.:
Скрытое ВА проведение вследствие ЖЭ, приводящее к функциональной АВ-блокаде 2 ст.:
Скрытое ВА проведение вследствие ЖЭ, сопровождающееся постпонированной (смещенной) компенсаторной паузой:

Клиническое значение скрытого ВА-проведения: правильная интерпретация данного феномена позволяет разграничить функциональные АВ-блокады от органических.
У большинства людей АВ-узел гомогенен. У некоторых АВ-узел электрофизиологически делится на зону быстрого и медленного проведения (диссоциирован). В случае если человек субъективно здоров, данный феномен не имеет клинического значения. Однако у части пациентов диссоциация АВ-узла сопровождается развитием пароксизмов узловой реципрокной АВ-тахикардии. Триггерром тахикардии выступает наджелудочковая экстрасистола, которая проводится по быстрому пути, а по медленному движется только ретроградно - происходит замыкание петли re-entry . Феномен диссоциации АВ-узла надежно устанавливается при ЭФИ сердца. Вместе с тем, на обычной ЭКГ иногда можно обнаружить признаки диссоциативной болезни.
Рассмотрим следующий клинический случай. Пациентка 30 лет с жалобами на приступы немотивированного сердцебиения. Выполнен суточный мониторинг ЭКГ.
Фрагмент ЭКГ - варианта нормы:
Фрагмент ЭКГ - АВ-блокада 1 ст. на фоне синусовой тахикардии - абсолютно не характерно для нормы:
Фрагмент ЭКГ - АВ-блокада 2 ст., тип 1. Обращает внимание "быстрое" удлинение интервала P-R с последующим выпадением желудочковой волны:
Единомоментное увеличение интервала P-R более чем на 80 мс заставляет задуматься о диссоциации АВ-узла на зоны с разной скоростью проведения импульса. Это мы и видим в данном примере. В последующем больной было выполнено ЭФИ сердца: верифицирована АВ-узловая реципрокная тахикардия. Проведена абляция медленного пути АВ-узла с хорошим клиническим эффектом.
Таким образом, признаки диссоциации АВ-узла на поверхностной ЭКГ (чередование нормальных и удлиненных интервалов P-R ; единомоментное увеличение интервала P-R в периодике Венкебаха более чем на 80 мс) в совокупности с аритмическим анамнезом позволяют с высокой вероятностью установить диагноз еще до проведения ЭФИ сердца.
При всей, казалось бы, невероятности данного феномена он встречается не так уж редко. Пучок Кента служит не только дополнительным путем проведения импульса от предсердий к желудочкам, но и способен обладать автоматизмом (спонтанной диастолической деполяризацией). Экстрасистолию из пучка Кента можно заподозрить при сочетании на ЭКГ признаков феномена WPW с позднедиастолической эктопией, имитирующей желудочковую экстрасистолию. В таком случае уширенный желудочковый комплекс представляет собой сплошную дельта-волну.
Рассмотрим следующий клинический пример. Женщина 42 лет обратилась с жалобами на приступы немотивированного сердцебиение. Проведен двухсуточный мониторинг ЭКГ. В первый день исследования зарегистрировано около 500 "уширенных" желудочковых комплексов, появляющиеся в поздней диастоле и исчезающие при учащении сердечного ритма. На первый взгляд, безобидная функциональная желудочковая экстрасистолия. Однако позднедиастолическая желудочковая экстрасистолия, являясь кальций-зависимой, в основном появляется на фоне тахисистолии или сразу после ее окончания. В данном же случае поздние желудочковые комплексы, регистрируются при нормальной частоте сердечного ритма и при брадикардии, что уже само по себе странно.
Ситуация полностью прояснилась на вторые сутки мониторинга, когда манифестировали признаки интермиттирующей желудочковой преэкзитации. Стало понятным, что позднедиастолические желудочковые комплексы являются ни чем иным, как экстрасистолией из пучка Кента.
Клиническое значение экстрасистолии из пучка Кента: правильная интерпретация данного феномена позволяет исключить диагноз желудочковой экстрасистолии и направить лечебно-диагностический процесс в необходимое русло.
Наблюдается при наджелудочковых тахиаритмиях, особенно при фибрилляции предсердий. Суть феномена заключается в том, что наджелудочковые импульсы, поступая часто и нерегулярно в АВ-соединение, проникают в него на разную глубину; разряжают его, не достигнув желудочков. В результате 1) замедляется проведение последующих наджелудочковых импульсов, 2) замедляется (выпадает) замещающий эктопический импульс.
На поверхностной ЭКГ о феномене скрытого АВ-проведения можно говорить на основании следующих признаков:
Чередование коротких и длинных интервалов R -R при фибрилляции предсердий:
Отсутствие выскальзывающих комплексов при чрезмерно длинных интервалах R-R при фибрилляции предсердий:
Отсутствие выскальзывающих комплексов в момент многосекундной паузы при восстановлении синусового ритма:
При переходе регулярного трепетания предсердий в нерегулярное или в фибрилляцию предсердий:
Экстрасистолия из дистальных отделов АВ-соединения (ствол пучка Гиса) является разновидностью желудочковой экстрасистолии и называется "стволовой". Обозначаю данную разновидность экстрасистолии как аритмический феномен, во-первых, в связи с ее относительной редкостью, во-вторых, в связи с внешней схожестью с типичной париетальной желудочковой экстрасистолией, в-третьих, в связи с ее рефрактерностью к традиционным антиаритмическим средствам.
Клинико-электрокардиографические признаки стволовой экстрасистолии: 1) комплекс QRS чаще имеет наджелудочковый вид, либо незначительно уширен за счет спорадической аберрации или за счет близкого расположения к проксимальному отделу одной из ножек пучка Гиса; 2) не характерна ретроградная активация предсердий; 3) интервал сцепления вариабелен, так как стволовая локализация экстрасистолического фокуса предполагает кальций-зависимую деполяризацию - то есть анормальный автоматизм; 4) абсолютная рефрактерность к антиаритмикам класса I и III .
Примеры:
При стволовой экстрасистолии хороший клинический эффект можно получить только при длительном приеме антиаритмических средств класса II или IV .
- проведение импульса вместо его ожидаемой блокады (аберрации).
Пример № 1:
Вероятный механизм: предсердный импульс застиг ЛНПГ в ее супернормальную фазу.
Пример № 2:
Вероятный механизм: величина спонтанного диастолического потенциала в системе Гиса-Пуркинье максимальна сразу после окончания реполяризации "синусовых" сокращений (в нашем случае они расширены за счет блокада ЛНПГ), поэтому наибольший шанс на "нормальное" проведение имеют ранние предсердные импульсы.
Пример № 3 (обратный феномен Ашмана):

Вероятный механизм: феномен "щели" (провала) в проведении; укорочение рефрактерности при изменении длины предыдущего цикла.
Внезапные синусовые паузы на ЭКГ не всегда удается интерпретировать однозначно. Иногда для правильной трактовки феномена, помимо тщательного анализа самой кардиограммы, необходима комплексная клинико-анамнестическая оценка. Примеры:
Паузы при синусовой аритмии могут быть настолько выраженными, что возникает заблуждение о наличии СА-блокады. Необходимо помнить, что синусовая аритмия бессимптомна; характерна преимущественно для лиц молодого и среднего возраста, в том числе субъективно здоровых; появляется (усиливается) при брадикардии (чаще ночью); сами паузы никогда не бывают слишком продолжительными, не провоцируя тем самым появление выскальзывающих комплексов; кардионевротическая симптоматика является частым клиническим сателлитом.
Синоатриальная блокада 2-й степени:

Необходимо выяснить, какого типа блокада: 1-го или 2-го. Это принципиальный вопрос, поскольку прогноз разный. СА-блокада 2 ст., 1-го типа нередко встречается в покое (особенно ночью) у молодых здоровых лиц; в классических случаях клинико-электрокардиографически ей предшествует периодика Венкибаха; как правило, величина паузы не превышает удвоенного интервала R-R предшествующих сокращений; не характерно наличие выскальзывающих комплексов; отсутствует синкопальный анамнез.

СА-блокада 2 ст., 2-го типа появляется внезапно без периодики Венкибаха; часто имеется сопутствующее органическое поражение миокарда, выявляемое инструментально; у возрастных лиц, без явных изменений сердца при ЭХО, основной причиной является кардиосклероз; пауза может быть продолжительнее удвоенного интервала R-R предшествующих сокращений; нередко имеют место выскальзывающие комплексы; характерен синкопальный анамнез или эквиваленты.


Блокированная предсердная экстрасистолия:
Как правило, вызывает затруднения в диагностике только в том случае, если количество блокированных экстрасистол мало, а количество обычных (неблокированных) не превышает статистическую норму - это притупляет бдительность врача. Элементарная внимательность при анализе ЭКГ позволят надежно верифицировать блокированную предсердную экстрасистолу. По моему опыту, сверхранний блокированный эктопический зубец Р всегда в той или иной степени деформирует волну Т, что делает возможным диагностику данного феномена без ЭФИ.
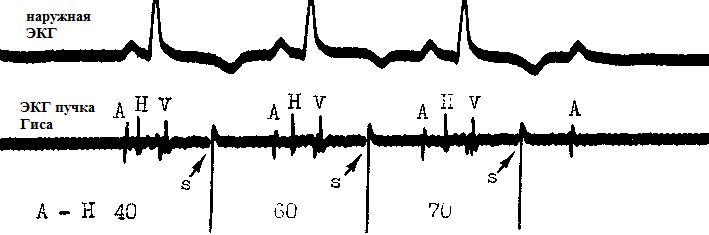
Упоминая о скрытой экстрасистолии в данном разделе, я отдаю должное крайней необычности данного феномена. Речь идет о стволовой экстрасистолии, проведение которой блокируется антеро- и ретроградно. Таким образом, она не видна на поверхностной ЭКГ. Ее диагностика возможна только при электрокардиографии пучка Гиса. На приведенном выше рисунке стволовая экстрасистолия спровоцирована искусственно: стимул S . Как видим стимулы S не распространяются дальше АВ-соединения и поэтому не видны на ЭКГ. Третий по счету навязанный стимул вызывает транзиторную АВ-блокаду 2-й степени ("). На наружной ЭКГ скрытую стволовую экстрасистолию можно заподозрить, если имеет место сочетание обычных (проводных) АВ-экстрасистол и внезапных сердечных пауз по типу АВ-блокады 2 ст.
Аберрация при нарастающей преждевременности никого не удивляет - так как она связана со стремительным нарастанием частоты сердечных сокращений, когда рефрактерность в проводящей системе еще не успевает укоротиться. Гораздо необычнее выглядит аберрация при урежении сердечного ритма, когда казалось бы период рефрактерности заведомо окончен.

Основой для аберрации длинного цикла является способность клеток системы Гиса-Пуркинье к спонтанной диастолической деполяризации. Поэтому при наличии паузы в работе сердца мембранный потенциал в некоторых участках проводящей системы сердца может достигнуть величины потенциала покоя ("критическая гипополяризация"), что замедляет или делает невозможным проведение очередного импульса. Необходимо понимать, что подобная ситуация практически всегда отражает органическую патологию проводящей системы, когда уже исходно клетки АВ-соединения находятся в состоянии гипополяризации (низкое значение максимального диастолического потенциала). Феномен брадизависимой блокады не характерен для здорового сердца и зачастую предшествует более грубым нарушениям проводимости.
Буквально означает: подавление пейсмекеров более частой импульсацией. В основе этого явления лежат гиперполяризация автоматических клеток за счет того, что они подвергаются активации, более частой, чем их собственная частота возбуждения. Данное физиологическое явление мы можем наблюдать на ЭКГ любого здорового человека, когда синусовый узел подчиняет себе все нижестоящие пейсмекеры. Чем выше частота синусового ритма, тем меньше вероятность появления гетеротопной импульсации, включая экстрасистолию. С другой стороны, если частота импульсации эктопического фокуса превысит автоматизм синусового узла, то сверхчастотному подавлению подвергнется сам синусовый узел. Последний факт нередко привлекает врачебное внимание, поскольку пауза после восстановления синусового ритма может оказаться чрезмерно длинной. Например:


При ЭФИ посредством феномена "overdrive suppression" выявляют дисфункцию синусового узла.
Ранней называют желудочковую экстрасистолию типа R на Т и предсердную экстрасистолию типа Р на Т.
При всей вероятности появления таких экстрасистол у здорового человека (особенно предсердных), необходимо помнить, что чем короче преждевременность экстравозбуждения, тем менее оно характерно для нормального миокарда. Поэтому впервые сталкиваясь с ранней экстрасистолией, необходимо клинико-инструментально оценить наличие дисперсии рефрактерности миокарда - то есть вероятность запуска тахиаритмии посредством экстрасистолы. Ранняя предсердная экстрасистолия, исходя из мышечных муфт устьев легочных вен, нередко начинает выявляется у лиц среднего возраста. Чаще всего, она манифестирует по рефлекторному механизму в рамках экстракардиального заболевания вследствие неправильного образа жизни . И если причина аритмии не устранена, то рано или поздно ранняя предсердная экстрасистолия начинает запускать мерцательную аритмию. Сочетание ранней предсердной экстрасистолии, дилатации левого предсердия и гипертонической болезни (или скрытой артериальной гипертонии) является самым надежным клиническим предвестником появления в будущем предсердной тахиаритмии. У людей старческого возраста ранняя предсердная экстрасистолия регистрируется в большинстве случаев.
Гораздо большая ответственность ложится на плечи врача при клиническом анализе ранней желудочковой экстрасистолии - поскольку жизнеугрожающие желудочковые нарушения ритма практически всегда инициируются феноменом R на Т. У здорового человека ранняя желудочковая экстрасистолия может регистрироваться только на фоне частого ритма; при его урежении она становится среднедиастолической:
Изолированный феномен R на Т на фоне нормо- или брадикардии всегда подозрителен в отношении своего особого электрофизиологического происхождения: ранней постдеполяризации. Как известно, в здоровом миокарде условий для ранних постдеполяризаций (тем более в желудочковом миокарде) не существует. Поэтому, если очевидные причины ранней желудочковой экстрасистолии в виде острого или хронического органического поражения миокарда отвергнуты, необходимо исключить иные - врожденные. Напомню, при так называемых электрических болезнях сердца ранняя желудочковая экстрасистолия может быть длительное время единственным проявлением скрытой патологии.
До сих пор не существует единого мнения относительно происхождения зубца U . Дискутабельным остается вопрос и о его клиническом значении. Существует несколько теорий его происхождения:
1) Зубец U вызван поздними потенциалами,
которые следуют после собственных потенциалов действия.
2) Зубец U вызван потенциалами, возникающими в результате растяжения
мускулатуры желудочков в период быстрого наполнения желудочков в ранней фазе
диастолы.
3) Зубец U вызван потенциалами, индуцированными отсроченной поздней
реполяризацией при растяжении стенок левого желудочка во время диастолы.
4) Зубец U обусловлен реполяризацией папиллярных мышц или волокон Пуркинье.
5) Зубец U
обусловлен электрическими осцилляциями,
вызванными механической волной достаточной интенсивности, в устьях вен после
прохождения нормального артериального пульса по замкнутому контуру
«артерии-вены».
Таким образом, в основе всех теорий лежит существование неких поздних осцилляций, на короткое время смещающих трансмембранный потенциал миокарда в момент ранней диастолы в сторону гипополяризации. Мне ближе теория под № 2. Умеренно гипополяризованный миокард, обладает повышенной возбудимостью - как известно, волна U на ЭКГ хронологически совпадает с так называемой супернормальной фазой сердечного цикла, в которую легко возникает, например, экстрасистолия.
Неопределенным (а на мой взгляд малозначимым) является клиническое значение волны U . В норме зубец U – это маленький (около 1.5-2.5 мм на ЭКГ), положительный, пологий зубец, следующий через 0.02-0.04 сек за зубцом T. Лучше всего он визуализируется в отведениях V3, V4. Часто зубец U вообще не детектируется или "наслаивается" на зубец Т. А, например, при частоте сердечных сокращений более 95-100 ударов в минуту его обнаружение практически невозможно по причине наложения на предсердный зубец P. Считается, что в норме наибольшую амплитуду он имеет у здоровых лиц молодого возраста. Однако теоретически может встречаться в любой клинической ситуации, увеличиваясь по амплитуде при тахисистолии:

Считается, что для нормы абсолютно не характерен отрицательный зубец U . Отрицательная U -осцилляция практически всегда ассоциируется с какой-то патологией. Другое дело, что диагностическое значение такой реверсии может быть совершенно разным:
О замещающей ("спасительной") роли желудочкового ритма корректно говорить только в тех случаях, когда он появляется на фоне остановки сердца при "пароксизмальных" СА или АВ-блокадах, либо при пассивной АВ-диссоциации. В иных ситуациях мы имеем дело с ускоренным идиовентрикулярным ритмом (УИР), появляющимся как бы немотивированно ("активно"). Его частота не превышает 110-120 в минуту, в противном случае диагностируется желудочковая тахикардия. Существует несколько причин для появления УИР:
Реперфузионный синдром при остром инфаркте миокарда,
Известное органическое заболевание сердца со сниженной систолической функцией левого желудочка (в рамках эктопии потенциально злокачественной по Биггер),
Дигиталисная интоксикация,
Идиопатические случаи у здоровых лиц.
Чаще всего УИР появляются при остром инфаркте миокарда в момент полной или частичной реканализации коронарной артерии. В такой ситуации в оглушенные кардиомиоциты поступает большое количество кальция, что смещает трансмембранный потенциал до уровня порогового (гипополяризация клетки); в результате кардиомиоциты приобретают свойство автоматии. Важно знать, что УИР не являются надежным критерием успешной реперфузии: реканализация может быть частичной или интермиттирующей. Однако в совокупности с другими клиническим признаками прогностическая ценность УИР, как маркера восстановления коронарного кровотока, довольна высока. Случаи "реперфузионной" фибрилляции желудочков встречаются очень редко. Примеры:
С реперфузионным синдромом сталкиваются в основном врачи госпитального этапа, работающие в кардиореанимации; кардиологи поликлиник или врачи функциональной диагностики чаще имеют дело с иными причинами УИР.
Дигиталисная интоксикация, как причина УИР, встречается в последние годы все реже. О ней просто следует помнить.
Важное клиническое значение имеет выявление УИР у больных с органическим поражением сердца на фоне систолической дисфункции левого желудочка. К любой желудочковой эктопии в такой ситуации следует относится как к потенциально злокачественной - она безусловно повышает риск внезапной сердечной смерти через запуск фибрилляции желудочков, особенно если появляется в восстановительный период после физической нагрузки. Пример:
Еще лет 10-15 назад при регистрации УИР у лиц без органического поражения сердца кардиологами выносился вердикт о "неопределенном" клиническом прогнозе - такие субъекты находились под врачебным патронажем. Однако многолетние наблюдения за ними показали, что УИР не повышают риск внезапной сердечной смерти и в подобных случаях являются "косметической" аритмией. Нередко УИР у здоровых лиц ассоциируются с другими сердечными и несердечными аномалиями: феноменом WPW , дополнительными хордами, синдромом ранней реполяризации желудочков, проявлениями синдрома дисплазии соединительной ткани . Клиническое значение УИР будет определяться субъективной переносимостью аритмии и ее влиянием на внутрисердечную гемодинамику (вероятность развития аритмогенной дилатации сердца). Примеры:

Врача не должны смущать такие параметры УИР как вариабельность частоты и полиморфность желудочковых комплексов. Нерегулярность ритма определяется внутренним автоматизмом эктопического центра или блокадой выхода с периодикой Венкебаха. Кажущаяся политопность эктопических комплексов, на самом деле есть ни что иное как аберрантное проведение возбуждение. По общему мнению, механизмом УИР у здоровых лиц является анормальный автоматизм.
При дифференциальной диагностике ускоренных желудочковых ритмов следует исключить феномен Ашмана, феномен WPW и тахи- или брадизависимую блокаду ножки пучка Гиса.
Представляет собой вариант гиперсенсинга кардиостимулятора к потенциалам скелетной мускулатуры грудной клетки, плечевого пояса, мышц живота или диафрагмы. В результате детектирующий электрод, воспринимая экстракардиальные сигналы, дает команду на ингибирование очередного артифициального импульса - возникает сердечная пауза, могущая для больного завершиться обмороком. Как правило, миопотенциальное ингибирование провоцируется какими-либо действиями, например, активной работой руками. Данный феномен характерен для кардиостимуляторов с монополярной конфигурацией электрода; их в последние годы имплантируют все реже. Примеры:
Варианты коррекции миопотенциального ингибирования: 1) уменьшение порога чувствительности электрода, 2) перепрограммирование системы на биполярный вариант сенсинга, 3) замена электрода на новый, с биполярной жилой.
Как известно, дельта-волна является специфическим признаком желудочкового предвозбуждения, вследствие наличия дополнительного пути антеградного проведения без, характерной для АВ-узла, задержки импульса. Привычная нам ЭКГ-картина в виде дельта-волны, раc ширяющей комплекс QRS и укороченного из-за преэкзитации интервала P-Q , именуется феноменом WPW . Однако иногда возникает "соблазн" детектировать дельта-волну там, где ее нет на самом деле, а имеет место желудочковая экстрасистола, начало которой очень похоже на предвозбуждение. Это так называемая псевдо-дельта-волна. Подобный желудочковый комплекс имитирует сплошную дельта-волну (синонимы: сплошное антидромное проведение, экстрасистолия из пучка Кента). Диагностическая трудность случается, если желудочковая экстрасистола с псевдо-делта-волной зарегистрирована на стандартной ЭКГ. При анализе длительного мониторирования ЭКГ все встает на свои места: феномен WPW с экстрасистолией из пучка Кента (сплошная дельта-волна) всегда будет сочетаться с наличием желудочковых комплексов с истинной дельта-волной. Наоборот, при регистрации желудочковой экстрасистолии с псевдо-дельта-волной классических признаков феномена WPW (включая интермитирование преэкзитации) выявляться не будет. Примеры:
По "ширине" псевдо-дельта-волны можно судить о локализации экстрасистолического фокуса: эндокардиальной или эпикардиальной. Алгоритм таков: 1) если псевдо-дельта-волна больше 50 мс, то можно говорить об эпикардиальном происхождении ЖЭ, 2) если если псевдо-дельта-волна меньше 50 мс, то обращают внимание на кратчайший интервала RS в экстрасистоле на 12-канальной ЭКГ: его длительность менее 115 мс говорит об эндокардиальной локализации фокусу, тогда как при длительности от 115 мс и более переходят к третьему шагу: наличие q -волны в отведении aVL , 3) наличие q -волны в отведении aVL свидетельствует об эпикардиальном происхождении ЖЭ, ее отсутствие - об эндокардиальном . Например, на представленной ниже ЭКГ даже по самым грубым расчетам ширина псевдо-дельта-волны превышает 50 мс:
Локализация экстрасистолического фокуса интересна не только инвазивным аритмологам: при частой эпикардиальной экстрасистолии риск развития аритмогенной дилатации сердца значительно выше.
. При частом сердечном ритме энергоресурсы миокарда мобилизованы. Если эпизод тахисистолии продолжается слишком долго или частота сокращений сердца чрезвычайно высока, то внутриклеточный метаболизм нарушается (не справляется с нагрузкой) - формируется транзиторная дистрофия миокарда. В подобном случае после окончания тахикардии на ЭКГ можно обнаружить неспецифические изменения реполяризации, именуемые посттахикардитическим синдромом. Теоретически после любой тахикардии (синусовой, наджелудочковой или желудочковой) в восстановительном периоде могут иметь место проявления посттахикардитического синдрома. В классическом виде он представляет собой транзиторную реверсию зубца Тв прекардиальных отведениях. Однако практический опыт показывает, что ЭКГ-изменения, следующие за тахикардией, могут затрагивать и сегмент S-T . Поэтому в клинической практике встречаются следующие проявления посттахикардитического синдрома:
Косовосходящую депрессию сегмента S-T с выпуклостью вверх (по типу "систолической перегрузки"),
- "медленную" косовосходящую депрессию сегмента S-T ,
Отрицательный зубец T .
Длительность посттахикардитического синдрома непредсказуемо вариабельна: от нескольких минут до нескольких дней. При упорной симпатикотонии проявления посттахикардитического синдрома могут существовать месяцами и годами. Классическим примером служит ювенильный тип ЭКГ (отрицательные зубцы Т в отведениях V1-V3 ), характерный для подростков и лиц молодого возраста с лабильной психикой.
Кратко рассмотрим варианты посттахикардитического синдрома.
Косовосходящая депрессия сегмента S-T с выпуклость вверх после тахикардии, как правило, формируется у лиц с начальными проявлениями гипертрофии миокарда левого желудочка; у таких пациентов стандартная ЭКГ в покое имеет совершенно нормальные параметры. Наиболее выраженная депрессия наблюдается в отведениях V5, V6. Ее вид каждому знаком:

Как правило, в течение не более часа после эпизода тахикардии ЭКГ нормализуется. Если гипертрофия миокарда прогрессирует, то нормализация сегмента S-T затягивается на часы или даже дни, а впоследствии проявления систолической перегрузки "закрепляются" в покое.
"Медленная" косовосходящая депрессия сегмента S-T встречается редко. Чаще всего она появляется после тахикардии на фоне функциональных расстройств миокарда по типу НЦД.

Отрицательный зубец Т наиболее распространенный вариант посттахикардитического синдрома. Он крайне неспецифичен. Приведу три примеры.
Отрицательные зубцы Т в прекардиальных отведениях у юноши 21 года (можно рассматривать, как ювенильный тип ЭКГ) на фоне стойкой симпатикотонии:

Отрицательные зубцы Т в грудных отведениях, сформировавшиеся после желудочковой тахикардии:

Отрицательные зубцы Т в грудных отведениях, сформировавшиеся после наджелудочковой тахикардии:
Клиническое значение посттахикардитического синдрома велико! Он является частой причиной неоправданных госпитализаций и медицинских диспансеризаций. Имитируя ишемические изменения, особенно в сочетании с кардиалгическим синдромом , посттахикардитический синдром может "мимикрировать" под коронарную патологию. Помните о нем! Успехов в диагностике!
Примерно у 2/3 людей левая ножка пучка Гиса разветвляется не на две ветви, а на три: переднюю, заднюю и срединную . По срединной ветви электрическое возбуждение распространяется на переднюю часть МЖП и часть передней стенки левого желудочка.

Ее изолированная блокада - исключительно редкое явление. Однако если она случается, то часть МЖП и передней стенки левого желудочка возбуждаются аномально - со стороны задней и боковой стенок левого желудочка. В результате в горизонтальной плоскости суммарный электрический вектор будет направлен вперед, а в отведениях V1-V3 наблюдается формирование высоких зубцов R (комплексы типа qR, R или Rs ). Данное состояние необходимо дифференцировать с:
Синдромом WPW,
Гипертрофией правого желудочка,
Задне-базальным инфарктом миокарда,
Нормальной ЭКГ детей первых лет жизни, когда по естественным причинам преобладают потенциалы правого желудочка.
Блокада срединной ветви левой ножки пучка Гиса может встречаться как в рамках функционального нарушения проводимости, так и косвенно отражать, например, атеросклеротическое поражение передней нисходящей артерии, являясь субклиническим ЭКГ-маркером ИБС.


Автор этих строк буквально пару раз за свою профессиональную деятельность встречал данное нарушение проводимости. Приведу одно такое наблюдение. У больного на фоне сильных загрудинных болей верифицирована следующая ЭКГ-картина (рис.А): косонисходящая элевация сегмента S-T в отведениях aVL, V2 и V3 ; передне-верхний полублок и блокада срединной ветви левой ножки пучка Гиса (высокоамплитудные зубцы R в отведениях V2,V3 ). Вне приступа ЭКГ нормализовалась (рис.Б).
На коронарографии у пациента был выявлен спазм передней нисходящей артерии в средней трети, прошедший при интракоронарном введении нитратов; концентрический венечный атеросклероз отсутствовал. Диагностирована вазоспастическая стенокардия. Таким образом, блокада срединной ветви появлялась только в момент ангинозного приступа, отражая "глубокую" ишемию миокарда.
Как известно, синдром кардиостимулятора может быть спровоцирован хронически существующим нарушением нормальной последовательности сокращений предсердий и желудочков, например, вследствие вентрикулоатриального проведения или неадекватно длительной АВ-задержки; либо его манифестация связана с гемодинамической неэквивалентностью естественных (своих) сокращений сердца и навязанных.
Под псевдо-синдромом электрокардиостимулятора понимают гемодинамическое расстройство, обусловленное наличием вентрикулоатриального проведения или выраженной АВ-блокады 1-й степени с клиническими проявлениями подобными синдрому ЭКС, но в отсутствии кардиостимуляции. Развитие этого "псевдо-синдрома" чаще всего наблюдается при длительно существующей АВ-блокаде 1 ст., превышающей 350-400 мс, когда электрокардиографически волна Р начинает накладываться на интервал S-T предшествующего желудочкового комплекса; при этом систола предсердий происходит на фоне закрытого митрального клапана.
Приведу литературное наблюдение. Больная поступила в клинику с явлениями декомпенсации ХСН через 4 года от момента имплантации ЭКС в режиме DDDR с базовой частотой стимуляции 50 в минуту. На ЭКГ выявлен синусовый ритм с АВ-блокадой 1 ст. длительностью около 600 мс:
Общий процентаж стимуляции предсердий не превышал 5%, желудочковой - 7%. В динамике было установлено, что редкие эпизоды навязанного ритма или Р-синхронной стимуляции желудочков прерывались желудочковой экстрасистолой, за которой опять следовал синусовый ритм с выраженной АВ-блокдой 1 ст.:
Алгоритм работы данного кардиостимулятора был таков, что после любого желудочкового сокращения происходил запуск предсердного рефрактерного периода длительностью 450 мс, а волна Р появлялась примерно через 200 мс после желудочкового комплекса - то есть очень рано и поэтому не детектировалась. Это и привело к почти полной ингибиции желудочковой стимуляции. В таком случае следовало или укоротить предсердный рефрактерный период, или спровоцировать развитие полной АВ-блокады. Этой больной, помимо базовой терапии сердечной недостаточности, был назначен в высоких дозах Верапамил, который, заблокировав АВ-проведение, привел к тому, что сокращения желудочков стали на 100% навязанными (Р-синхронная стимуляция). Медикаментозная АВ-блокада оказалась решающим фактором - она позволила устранить десинхронизацию в сокращении предсердий и желудочков, после чего явления сердечной недостаточности удалось купировать.
На данном примере мы видим, как длительно существующая выраженная АВ-блокада 1 ст. может послужить причиной развития сердечной недостаточности.
Иногда при псевдо-синдроме кардиостимулятора можно наблюдать феномен "перепрыгивающего" зубца Р (P-skipped ) , когда на фоне выраженного замедления АВ-проводимости, зубец Р не просто "растворяется" в комплексе QRS , а предшествует ему.
- изменение длины интервала Р-Р под влиянием желудочкового сокращения в отсутствии вентрикулоатриального проведения. Традиционно считается, что данная аритмия возникает тогда, когда количество синусовых волн Р превышает количество желудочковых комплексов QRS - то есть при АВ-блокадах 2-й или 3-й степени. При этом интервал Р-Р, который заключает в себе комплекс QRS , становится короче интервала Р-Р свободного от желудочкового сокращения:

Вместе с тем, вентрикулофазную синусовую аритмию можно наблюдать при желудочковой экстрасистолии, искусственной стимуляции желудочков. Например:
Наиболее вероятный механизм данного феномена: растяжение предсердий при систоле желудочков, вызывающее механическую стимуляцию синоаурикулярного узла .
В последние годы клинико-электрокардиографический подход к синдрому ранней реполяризации желудочков претерпел существенные изменения. По согласованному мнению экспертов в отсутствии клинических проявлений (пароксизмов полиморфной желудочковой тахикардии или фибрилляции желудочков) данный синдром корректно называть паттерном ранней реполяризации желудочков, подчеркивая тем самым его текущую доброкачественность в рамках безобидной ЭКГ-аномалии. Термин синдром РРЖ рекомендуется использовать только у симптомных пациентов, страдающих обмороками или перенесших внезапную сердечную смерть через механизм желудочковой тахиаритмии. Учитывая исключительную редкость подобного течения феномена РРЖ (~ 1 на 10000 человек), использование термина паттерн следует считать не просто приоритетным, а единственно правильным.
Ужесточились критерии диагностики паттерна РРЖ. Ошибочно полагать, что вогнутая элевация сегмента S-T является одним из маркеров РРЖ. Анализу подлежит только деформация нисходящей части зубца R : к паттерну РРЖ относится наличие зазубрины (волна j) на ней или ее сглаженность. Расстояние от изолинии (точкой отчета является положение интервала P-Q ) до вершина зазубрины или начала сглаженности должно быть не менее 1 мм в двух или более последовательных отведениях стандартной ЭКГ (исключая отведения aVR, V1-V3) ; ширина комплекса QRS должна быть менее 120 мс, причем расчет длительности QRS ведется только в отведениях, где паттерн РРЖ отсутствует.


Согласно описанным выше критериям только на ЭКГ № 1 имеется паттерн РРЖ:
К сожалению, по-прежнему отсутствуют надежные критерии потенциальной злокачественности паттерна РРЖ и возможности перехода его в синдром. Однако при наличии следующих клинических признаков субъект с паттерном РРЖ должен находится под медицинским патронажем:
Динамическое изменение элевации точки j в отсутствии изменения частоты сердечного ритма,
Наличие желудочковых экстрасистол типа "R на Т",
Наличие синкопов предположительно отличных по клиническому течению от вазовагальных (то есть обмороки по типу "внезапно я оказался на полу"),
Необъяснимая смерть у родственника первой линии в возрасте до 45 лет с документированным паттерном РРЖ,
Наличие паттерна РРЖ в большинстве отведений (aVR , V1-V3 - не рассматриваются),
Переход волны j в горизонтальный или нисходящий сегмент S-T .
Для определения характера сегмента S-T (восходящий, горизонтальный или нисходящий) сравнивается положение точки Jt и точки на сегменте S-T , отстоящей от нее на 100 мс:
Выявление АВ-блокады 2 степени типа Мобиц II практически всегда является неблагоприятным прогностическим признаком, поскольку ее наличие, во-первых, отражает нарушение проводимости дистальнее АВ-узла, во-вторых, часто служит предвестником развития более тяжелой дромотропной недостаточности, например, полной АВ-блокады.
Вместе с тем, в практической кардиологии наблюдается значительная гипердиагностика АВ-блокады 2 ст. типа Мобиц II . Рассмотрим ситуации, которые могут имитировать такую блокаду - так называемый псевдо-Мобиц II (ложная АВ-блокада II степени типа II ):
Длинные АВ-узловые периодики при АВ-блокаде II степени I типа;

Внезапное транзиторное усиление тонуса блуждающего нерва;

Скрытая ;

После желудочковой экстрасистолы;

Синдром WPW ;

Разность потенциалов между смежными участками миокардиального синцития в фазу реполяризации сердечного цикла. В здоровом миокарде дисперсия рефрактерности минимальна, и ее клиническое значение стремится к нулю. Говоря о наличии дисперсии рефрактерности миокарда у больного, мы a priori подразумеваем высокий риск развития профибрилляторной аритмии.
Развитие клинически значимой дисперсии рефрактерности возможно в 2 случаях: 1) наличие органического заболевания сердца с выраженной систолической дисфункцией; 2) нарушения ионного транспорта (каналопатии, электролитный дисбаланс). В обоих случаях распространение электрического возбуждения во все фазы сердечного цикла не будет гомогенным, а значит в момент реполяризации (относительная рефрактерность) возникают условия для возникновения преждевременного потенциала действия - что электрокардиографически эквивалентно экстрасистолическому сокращению. Экстрасистолический фронт возбуждения будет таким же асинхронным, поэтому при реполяризации возникает высокая вероятность появления еще одной экстрасистолы и т.д., вплоть до распада очередной электрической волны на несколько волн и развитие фибрилляторной активности в предсердиях или желудочках.
Пример 1. При остром инфаркте миокарда очередная ЖЭ запустила полиморфную ЖТ, перешедшую в ФЖ:
Пример 2. Больная с тяжелой гипокалиемией (1,7 ммоль/л). "Гигантский" интервал Q-T (~ 750 мс). На таком фоне появляются частые политопные эктопические сокращения. Высокий риск развития фибрилляции желудочков:

Дисперсия рефрактерности
хоть и является электрофизиологическим понятием, чаще используется
клиницистами в описательном значении как маркер повышенного риска
возникновения жизнеугрожающих желудочковых тахиаритмий, верифицированный на
основании наличия инструментальных признаков систолической дисфункции левого
желудочка. За исключением некоторых нарушений ионного транспорта дисперсия
рефрактерности не имеет прямых ЭКГ-проявлений.
– удивительный орган, благодаря которому возможно нормальное функционирование всех органов и систем. Сокращение сердечной мышцы обеспечивается, благодаря электрическим импульсам, которые проходят через специальные пути. При наличии дополнительных путей проведения этих импульсов происходят определенные изменения, которые можно отследить с помощью электрокардиограммы (ЭКГ). При изменениях желудочкового комплекса речь идет о феномене WPW (преждевременное возбуждение желудочков). При небольших нарушениях, характеризующихся лишь сменой скорости проведения импульсов между желудочками и предсердием, диагностируется синдром CLC.
Что представляет собой заболевание
Синдром Клерка–Леви–Кристеско или CLC – патология строения сердца врожденного характера, одна из разновидностей синдрома преждевременного возбуждения желудочков. Обусловлена аномалия наличием пучка Джеймса. Благодаря этому пучку соединяется атриовентрикулярный узел с одним из предсердий. Эта особенность сопровождается передачей преждевременного импульса к желудочкам.
Диагностировать патологию удается с помощью ЭКГ. Часто синдром CLC встречается случайно у абсолютно здоровых людей, при этом какие-либо признаки у пациента отсутствуют. Известны случаи выявления данного заболевания у детей.
Даже при отсутствии симптомов не стоит полагать, что патология безвредна. Синдром преждевременного возбуждения желудочков способен вызывать аритмию. Состояние сопровождается учащением пульса (иногда свыше 200 ударов в минуту). Особенно это ощущается у людей пожилого возраста, молодые пациенты переносят аритмию легче.
Особенности патологии
Предвозбуждение сердечных желудочков может протекать бессимптомно, в этом случае речь идет о «феномене предвозбуждения». При появлении признаков патологии у пациента заболевание классифицируется как «синдром предвозбуждения».
Различают несколько видов заболевания:
- Брешенмаше (атриофасцикулярный) – здесь правое предсердие соединено со стволом пучка Гиса;
- Махейма (нодовентрикулярный) – при этом правая сторона межжелудочковой перегородки связана с атриовентрикулярным узлом;
- Кента (предсердно-желудочковый) – здесь предсердия и желудочки соединены в обход атриовентрикулярного узла;
- Джеймса (атрионодальный) – импульсы проходят между нижней частью атриовентрикулярного и синоатриальным узлом.
Важно! Иногда встречается наличие нескольких путей аномального проведения импульсов. Количество таких больных составляет не более 10% от всех случаев заболевания.
Синдром CLC четко отслеживается с помощью проведения электрокардиограммы
Что провоцирует CLC
Для того чтобы понять, как возникает синдром CLC, следует вспомнить анатомию. Для нормального наполнения желудочков сердца кровью и их сокращения после сокращения предсердий в строении органа присутствует специальный фильтр, расположенный между ними. Этот фильтр называется атриовентрикулярным узлом. При передаче импульса в этот узел возбуждение проходит медленно, после чего передается на желудочки. Благодаря такому процессу, кровь попадает в аорту и легочный ствол.
При некоторых врожденных патологиях у человека могут присутствовать обходные пути проведения сердечных импульсов. Часто таким путем выступает пучок Джеймса и некоторые другие каналы. При этом ЭКГ показывает незначительные отклонения от нормы или сильные нарушения, например, при серьезной деформации желудочков. Синдром преждевременного возбуждения желудочков в медицинской практике имеет название WPW.
Как протекает заболевание
Патология может проявить себя в любом возрасте пациента. Длительное время болезнь способна протекать без явных признаков и симптомов. Феномен CLC сопровождается сокращением интервала P-Q во время проведения ЭКГ. При этом самочувствие пациента не нарушено, человек ведет полноценный образ жизни.

Признаками патологии часто становятся приступы тахикардии и некоторые другие проявления
При синдроме CLC у многих больных отмечаются внезапные приступы сильного сердцебиения – пароксизмальная тахикардия. Симптомы при этом наблюдаются следующие:
- появление приступа учащенного сердцебиения. Частота сердечных сокращений составляет до 220 ударов в минуту. Начало приступа сопровождается сильным толчком в области грудины или шеи;
- головокружение;
- шум в ушах;
- повышение потливости;
- вздутие живота;
- иногда возникает тошнота, сопровождающаяся рвотой;
- обильное выделение урины в начале или в конце приступа, иногда мочеиспускание непроизвольное.
Реже патология сопровождается мерцательной аритмией предсердий, учащенным сердцебиением неритмичного характера.
Первая помощь во время приступа
Пациентам с синдромом CLC, часто испытывающим приступ повышенного сердцебиения , рекомендуется придерживаться следующих рекомендаций во время приступа:
- Выполнить массаж каротидного синуса. Воздействие на этот участок между разделением сонной артерии на внешнюю и наружную помогает нормализовать частоту сердечных сокращений.
- Мягко надавить на глазные яблоки.
- Для облегчения состояния можно опустить лицо в емкость с прохладной водой, задержав дыхание на 5 – 10 минут.
- Глубоко вдохнуть, натужиться, задержать дыхание на несколько секунд, медленно выдохнуть.
- Присесть несколько раз, напрягая все тело.
Важно! При часто повторяющихся приступах не стоит откладывать с визитом к врачу. Ранняя диагностика патологии поможет предотвратить осложнения, взять заболевание под медицинский контроль.
Диагностика
Главный метод диагностики синдрома CLC – электрокардиограмма. С помощью ЭКГ удается выявить следующие нарушения:
- сокращение интервалов P-Q;
- D-волна при наличии восходящей части R-зубца с одновременным снижением Q-зубца;
- появление комплекта QRS расширенного характера;
- отклонение СТ-сегмента и Т-зубца в обратную сторону от D-волны.
Большое внимание уделяется пространственной вектор-электрокардиограмме. С помощью метода удается с точностью определить месторасположение дополнительных проводимых каналов сердца.

Своевременная диагностика синдрома CLC позволяет взять патологию под медицинский контроль, предотвратить ее осложнения
Для более подробного исследования используют магнитокардиографию. Метод позволяет дать полную оценку деятельности сердечной мышцы. Происходит это благодаря оборудованию, регистрирующему магнитные составляющие в электродвижущей силе сердца.
Точную оценку деятельности сердечной мышцы позволяют дать такие методы инструментального исследования, как электрофизиологическое исследование сердца (ЭФИ), эндокардиальное и эпикардиальное картирование.
Особенности лечения патологии
Пациентам, у которых диагностируется бессимптомное течение патологии, особого лечения не требуется. Внимание уделяется больным, в роду у которых имелись случаи внезапной смерти. В группе риска также находятся люди, занимающиеся тяжелой физической работой, спортсмены, водолазы, летчики.
7.2.1. Гипертрофия миокарда
Причина возникновения гипертрофии, как правило, – избыточная нагрузка на сердце либо сопротивлением (артериальная гипертензия), либо объемом (хроническая почечная и/или сердечная недостаточность). Усиленная работа сердца ведет к повышению обменных процессов в миокарде и в дальнейшем сопровождается увеличением числа мышечных волокон. Биоэлектрическая активность гипертрофированного отдела сердца возрастает, что находит свое отражение на электрокардиограмме.
7.2.1.1. Гипертрофия левого предсердия
Характерным признаком гипертрофии левого предсердия является увеличение ширины зубца Р (более 0,12 с). Второй признак – изменение формы зубца Р (два горба с преобладанием второй вершины) (рис. 6).
Рис. 6. ЭКГ при гипертрофии левого предсердия
Гипертрофия левого предсердия является типичным симптомом стеноза митрального клапана и поэтому зубец Р при этом заболевании называют Р-mitrale. Подобные изменения наблюдаются в отведениях I, II, aVL, V5, V6.
7.2.1.2. Гипертрофия правого предсердия
При гипертрофии правого предсердия изменения также касаются зубца Р, который приобретает заостренную форму и увеличивается по амплитуде (рис. 7).
Рис. 7. ЭКГ при гипертрофии правого предсердия (P-pulmonale), правого желудочка (S-тип)
Гипертрофия правого предсердия наблюдается при дефекте межпредсердной перегородки, гипертензии малого круга кровообращениия.
Чаще всего такой зубец Р выявляется при заболеваниях легких, он нередко называется Р-pulmonale.
Гипертрофия правого предсердия – признак изменения зубца Р в отведениях II, III, aVF, V1, V2.
7.2.1.3. Гипертрофия левого желудочка
Желудочки сердца лучше адаптированы к нагрузкам, и на ранних этапах их гипертрофия может не проявляться на ЭКГ, но по мере развития патологии становятся видны характерные признаки.
При гипертрофии желудочков на ЭКГ значительно больше изменений, чем при гипертрофии предсердий.
Основными признаками гипертрофии левого желудочка являются (рис. 8):
Отклонение электрической оси сердца влево (левограмма);
Смещение переходной зоны вправо (в отведениях V2 или V3);
Зубец R в отведениях V5, V6 высокий и больше по амплитуде, чем RV4;
Глубокий S в отведениях V1, V2;
Расширенный комплекс QRS в отведениях V5, V6 (до 0,1 с и более);
Смещение сегмента S-T ниже изоэлектрической линии выпуклостью вверх;
Отрицательный зубец Т в отведениях I, II, aVL, V5, V6.
Рис. 8. ЭКГ при гипертрофии левого желудочка
Гипертрофия левого желудочка зачастую наблюдается при артериальной гипертензии, акромегалии, феохромоцитоме, а также недостаточности митрального и аортального клапанов, врожденных пороках сердца.
7.2.1.4. Гипертрофия правого желудочка
Признаки гипертрофии правого желудочка появляются на ЭКГ в запущенных случаях. Диагностика на ранней стадии гипертрофии крайне сложна.
Признаки гипертрофии (рис. 9):
Отклонение электрической оси сердца вправо (правограмма);
Глубокий зубец S в отведении V1 и высокий зубец R в отведениях III, aVF, V1,V2;
Высота зубца RV6 меньше, чем в норме;
Расширенный комплекс QRS в отведениях V1, V2 (до 0,1 с и более);
Глубокий зубец S в отведении V5, а также V6;
Смещение сегмента S-Т ниже изолинии выпуклостью вверх в правых III, aVF, V1 и V2;
Полные или неполные блокады правой ножки пучка Гиса;
Смещение переходной зоны влево.
Рис. 9. ЭКГ при гипертрофии правого желудочка
Гипертрофия правого желудочка чаще всего связана с повышением давления в малом круге кровообращения при заболеваниях легких, стенозе митрального клапана, пристеночном тромбозе и стенозе легочной артерии и врожденных пороках сердца.
7.2.2. Нарушения ритма
Слабость, одышка, учащенное сердцебиение, частое и затрудненное дыхание, перебои в работе сердца, ощущение удушья, обморочные состояния или эпизоды потери сознания могут являться проявлениями нарушения ритма сердца вследствие сердечно-сосудистых заболеваний. Подтвердить их наличие, а главное определить их тип, помогает ЭКГ.
Следует помнить, что автоматизм – это уникальное свойство клеток проводящей системы сердца, а наибольшим автоматизмом обладает синусовый узел, который управляет ритмом.
Нарушения ритма (аритмии) диагностируются в тех случаях, когда на ЭКГ отсутствует синусовый ритм.
Признаки нормального синусового ритма:
Частота зубцов Р – в пределах от 60 до 90 (в 1 мин);
Одинаковая продолжительность интервалов Р-Р;
Положительный зубец Р во всех отведениях, кроме aVR.
Нарушения ритма сердца весьма многообразны. Все аритмии делят на номотопные (изменения развиваются в самом синусовом узле) и гетеротопные. В последнем случае возбуждающие импульсы возникают вне синусового узла, то есть в предсердиях, атриовентрикулярном соединении и желудочках (в ветвях пучка Гиса).
К номотопным аритмиям относят синусовую бради– и тахикардию и нерегулярный синусовый ритм. К гетеротопным – мерцание и трепетание предсердий и другие нарушения. Если возникновение аритмии связано с нарушением функции возбудимости, то такие нарушения ритма подразделяют на экстрасистолию и пароксизмальные тахикардии.
Учитывая все многообразие разновидностей аритмий, которые могут быть выявлены на ЭКГ, автор, дабы не утомлять читателя тонкостями медицинской науки, позволил себе лишь определить основные понятия и рассмотреть наиболее значимые нарушения ритма и проводимости.
7.2.2.1. Синусовая тахикардия
Учащение генерации импульсов в синусовом узле (более 100 импульсов в 1 мин).
На ЭКГ проявляется наличием обычного зубца Р и укорочением интервала R-R.
7.2.2.2. Синусовая брадикардия
Частота генерации импульсов в синусовом узле не превышает 60.
На ЭКГ проявляется наличием обычного зубца Р и удлинением интервала R-R.
Нужно отметить, что при частоте сокращений менее 30 брадикардия не синусовая.
Как в случае тахикардии, так и при брадикардии больного лечат от заболевания, вызвавшего нарушение ритма.
7.2.2.3. Нерегулярный синусовый ритм
Импульсы нерегулярно генерируются в синусовом узле. На ЭКГ видны нормальные зубцы и интервалы, но длительность интервалов R-R отличается не менее чем на 0,1 с.
Данный вид аритмии может встречаться у здоровых людей и в лечении не нуждается.
7.2.2.4. Идиовентрикулярный ритм
Гетеротопная аритмия, при которой водителем ритма являются либо ножки пучка Гиса, либо волокна Пуркинье.
Крайне тяжелая патология.
Редкий ритм на ЭКГ (то есть 30–40 ударов за минуту), зубец Р отсутствует, комплексы QRS деформированы и расширены (длительность 0,12 с и более).
Встречается только при тяжелой патологии сердца. Больной с таким нарушением нуждается в неотложной помощи и подлежит немедленной госпитализации в кардиологическую реанимацию.
7.2.2.5. Экстрасистолия
Внеочередное сокращение сердца, вызванное одиночным эктопическим импульсом. Практическое значение имеет деление экстрасистол на наджелудочковые и желудочковые.
Наджелудочковая (ее называют также предсердной) экстрасистола регистрируется на ЭКГ, если очаг, вызывающий внеочередное возбуждение (сокращение) сердца, находится в предсердиях.
Желудочковая экстрасистола фиксируется на кардиограмме при формировании эктопического очага в одном из желудочков.
Экстрасистолия может быть редкой, частой (более 10 % сокращений сердца в 1 мин), парной (бигемения) и групповой (более трех подряд).
Перечислим ЭКГ-признаки предсердной экстрасистолы:
Измененный по форме и по амплитуде зубец Р;
Укорочен интервал Р-Q;
Преждевременно регистрируемый комплекс QRS не отличается по форме от нормального (синусового) комплекса;
Интервал R-R, который следует за экстрасистолой, длиннее обычного, однако короче двух нормальных интервалов (неполная компенсаторная пауза).
Предсердные экстрасистолы чаще встречаются у пожилых людей на фоне кардиосклероза и ишемической болезни сердца, но могут наблюдаться и у практически здоровых людей, например, если человек сильно волнуется или переживает стресс.
Если экстрасистола замечена у практически здорового человека, то лечение состоит в назначении валокордина, корвалола и обеспечении полного покоя.
При регистрации экстрасистолы у больного требуется также лечение основного заболевания и прием антиаритмических препаратов из группы изоптина.
Признаки желудочковой экстрасистолы:
Зубец Р отсутствует;
Внеочередной комплекс QRS значительно расширен (более 0,12 с) и деформирован;
Полная компенсаторная пауза.
Желудочковая экстрасистолия всегда свидетельствует о поражении сердца (ИБС, миокардит, эндокардит, инфаркт, атеросклероз).
При желудочковой экстрасистолии с частотой 3–5 сокращений в 1 мин обязательно проводится антиаритмическая терапия.
Чаще всего внутривенно вводится лидокаин, но возможно применение и других препаратов. Лечение проводится при тщательном ЭКГ-контроле.
7.2.2.6. Пароксизмальная тахикардия
Внезапный приступ сверхчастых сокращений, длящийся от нескольких секунд до нескольких дней. Гетеротопный водитель ритма находится либо в желудочках, либо суправентрикулярно.
При наджелудочковой тахикардии (в этом случае импульсы формируются в предсердиях или атриовентрикулярном узле) на ЭКГ регистрируется правильный ритм с частотой от 180 до 220 сокращений в 1 мин.
Комплексы QRS не изменены и не расширены.
При желудочковой форме пароксизмальной тахикардии зубцы Р могут менять свое место на ЭКГ, комплексы QRS деформированы и расширены.
Суправентрикулярная тахикардия встречается при синдроме Вольфа – Паркинсона– Уайта, реже при остром инфаркте миокарда.
Желудочковая форма пароксизмальной тахикардии выявляется у больных инфарктом миокарда, при ИБС, нарушениях электролитного обмена.
7.2.2.7. Мерцательная аритмия (фибрилляция предсердий)
Разновидность наджелудочковых аритмий, вызванная несинхронной, некоординированной электрической активностью предсердий с последующим ухудшением их сократительной функции. Поток импульсов не проводится на желудочки целиком, и они сокращаются нерегулярно.
Такая аритмия относится к числу наиболее частых нарушений ритма сердца.
Она встречается более чем у 6 % пациентов старше 60 лет и у 1 % больных моложе этого возраста.
Признаки фибрилляции предсердий:
Интервалы R-R различны (аритмия);
Зубцы Р отсутствуют;
Регистрируются волны мерцания F (особенно отчетливо они видны в отведениях II, III, V1, V2);
Электрическая альтернация (разная амплитуда зубцов Я в одном отведении).
Мерцательная аритмия бывает при митральном стенозе, тиреотоксикозе и кардиосклерозе, а также нередко при инфаркте миокарда. Медицинская помощь заключается в восстановлении синусового ритма. Применяют новокаинамид, препараты калия и другие антиаритмические средства.
7.2.2.8. Трепетание предсердий
Наблюдается значительно реже, чем мерцательная аритмия.
При трепетании предсердий отсутствуют нормальные возбуждение и сокращение предсердий и наблюдаются возбуждение и сокращение отдельных волокон предсердий.
7.2.2.9. Фибрилляция желудочков
Опаснейшее и тяжелейшее нарушение ритма, которое быстро приводит к остановке кровообращения. Встречается при инфаркте миокарда, а также в терминальных стадиях различных сердечно-сосудистых заболеваний у пациентов, находящихся в состоянии клинической смерти. При фибрилляции желудочков необходимы срочные реанимационные меры.
Признаки фибрилляции желудочков:
Отсутствие всех зубцов желудочкового комплекса;
Регистрация волн фибрилляции во всех отведениях с частотой 450–600 волн в 1 мин.
7.2.3. Нарушения проводимости
Изменения на кардиограмме, возникающие в случае нарушения проведения импульса в виде замедления или полного прекращения передачи возбуждения, называют блокадами. Блокады классифицируются в зависимости от уровня, на котором возникло нарушение.
Выделяют синоатриальную, предсердную, предсердно-желудочковую и внутрижелудочковую блокады. Каждая из этих групп дополнительно подразделяется. Так, например, бывают синоатриальные блокады I, II и III степени, блокады правой и левой ножек пучка Гиса. Существует и более подробное деление (блокада передней ветви левой ножки пучка Гиса, неполная блокада правой ножки пучка Гиса). Среди нарушений проводимости, регистрируемых с помощью ЭКГ, наибольшее практическое значение имеют следующие блокады:
Синоатриальная III степени;
Атриовентрикулярная I, II и III степеней;
Блокады правой и левой ножек пучка Гиса.
7.2.3.1. Синоатриальная блокада III степени
Нарушение проводимости, при котором блокируется проведение возбуждения от синусового узла к предсердиям. На будто бы нормальной ЭКГ вдруг выпадает (блокируется) очередное сокращение, то есть весь комплекс P-QRS-T (или сразу 2–3 комплекса). На их месте регистрируется изолиния. Патология наблюдается у страдающих ИБС, инфарктом, кардиосклерозом, при применении ряда препаратов (например, бета-блокаторов). Лечение заключается в терапии основного заболевания и использовании атропина, изадрина и подобных средств).
7.2.3.2. Атриовентрикулярная блокада
Нарушение проведения возбуждения от синусового узла через атриовентрикулярное соединение.
Замедление атриовентрикулярной проводимости – это атриовентрикулярная блокада I степени. Проявляется на ЭКГ в виде удлинения интервала Р-Q (больше 0,2 с) при нормальной ЧСС.
Атриовентрикулярная блокада II степени – неполная блокада, при которой не все импульсы, идущие от синусового узла, достигают миокарда желудочков.
На ЭКГ выделяют два следующих типа блокады: первый – Мобитц-1 (Самойлова– Венкебаха) и второй – Мобитц-2.
Признаки блокады типа Мобитц-1:
Постоянно удлиняющийся интервал Р
Вследствие первого признака на каком-то этапе после зубца Р пропадает комплекс QRS.
Признак блокады типа Мобитц-2 – это периодическое выпадение комплекса QRS на фоне удлиненного интервала Р-Q.
Атриовентрикулярная блокада III степени – состояние, при котором ни один импульс, поступающий из синусового узла, не проводится на желудочки. На ЭКГ регистрируются два вида ритма, не связанные между собой, работа желудочков (комплексы QRS) и предсердий (зубцы Р) не координируется.
Блокада III степени часто встречается при кардиосклерозе, инфаркте миокарда, неправильном применении сердечных гликозидов. Наличие у больного такого вида блокады является показанием для его срочной госпитализации в кардиологический стационар. Для лечения используют атропин, эфедрин и, в ряде случаев, преднизолон.
7.2.З.З. Блокады ножек пучка Гиса
У здорового человека электрический импульс, зародившийся в синусовом узле, проходя по ножкам пучка Гиса, одновременно возбуждает оба желудочка.
При блокаде правой или левой ножек пучка Гиса меняется путь импульса и поэтому возбуждение соответствующего желудочка запаздывает.
Возможно также возникновение неполных блокад и так называемых блокад передней и задней ветвей ножки пучка Гиса.
Признаки полной блокады правой ножки пучка Гиса (рис. 10):
Деформированный и расширенный (более 0,12 с) комплекс QRS;
Отрицательный зубец Т в отведениях V1 и V2;
Смещение сегмента S-Т от изолинии;
Расширение и расщепление QRS в отведениях V1 и V2 в виде RsR.
Рис. 10. ЭКГ при полной блокаде правой ножки пучка Гиса
Признаки полной блокады левой ножки пучка Гиса:
Комплекс QRS деформирован и расширен (более 0,12 с);
Смещение сегмента S-T от изолинии;
Отрицательный зубец Т в отведениях V5 и V6;
Расширение и расщепление комплекса QRS в отведениях V5 и V6 в виде RR;
Деформация и расширение QRS в отведениях V1 и V2 в виде rS.
Эти виды блокад встречаются при травмах сердца, остром инфаркте миокарда, атеросклеротическом и миокардитическом кардиосклерозах, при неправильном применении ряда медикаментов (сердечных гликозидов, новокаинамида).
В специальной терапии пациенты с внутрижелудочковой блокадой не нуждаются. Они госпитализируются для лечения заболевания, вызвавшего блокаду.
7.2.4. Синдром Вольфа-Паркинсона-Уайта
Впервые такой синдром (WPW) был описан вышеупомянутыми авторами в 1930 г. как форма наджелудочковой тахикардии, которая наблюдается у молодых здоровых людей («функциональная блокада ножек пучка Гиса»).
В настоящее время установлено, что в организме иногда помимо нормального пути проведения импульса от синусового узла к желудочкам имеются добавочные пучки (Кента, Джеймса и Махайма). По этим путям возбуждение достигает желудочков сердца быстрее.
Выделяют несколько типов синдрома WPW. Если возбуждение раньше поступает в левый желудочек, то на ЭКГ регистрируется синдром WPW типа А. При типе В возбуждение раньше поступает в правый желудочек.
Признаки синдрома WPW типа А:
Дельта-волна на комплексе QRS положительная в правых грудных отведениях и отрицательная – в левых (результат преждевременного возбуждения части желудочка);
Направленность основных зубцов в грудных отведениях примерно та же, что при блокаде левой ножки пучка Гиса.
Признаки синдрома WPW типа В:
Укороченный (менее 0,11 с) интервал Р-Q;
Комплекс QRS расширен (более 0,12 с) и деформирован;
Отрицательная дельта-волна для правых грудных отведений, положительная – для левых;
Направленность основных зубцов в грудных отведениях примерно та же, что при блокаде правой ножки пучка Гиса.
Возможна регистрация резко укороченного интервала Р-Q при недеформированном комплексе QRS и отсутствии дельта-волны (синдром Лауна-Ганонга-Левина).
Дополнительные пучки передаются по наследству. Примерно в 30–60 % случаев они себя не проявляют. У части людей возможно развитие пароксизмов тахиаритмий. В случае аритмии медицинская помощь оказывается в соответствии с общими правилами.
7.2.5. Ранняя реполяризация желудочков
Данный феномен встречается у 20 % больных с сердечно-сосудистой патологией (чаще всего встречается у больных с наджелудочковыми нарушениями сердечного ритма).
Это не заболевание, но пациенты с сердечнососудистыми болезнями, у которых наблюдается данный синдром, в 2–4 раза чаще страдают нарушениями ритма и проводимости.
К признакам ранней реполяризации желудочков (рис. 11) относятся:
Подъем сегмента ST;
Поздняя дельта-волна (зазубрина на нисходящей части зубца R);
Зубцы высокой амплитуды;
Двугорбый зубец Р нормальной продолжительности и амплитуды;
Укорочение интервалов PR и QT;
Быстрое и резкое нарастание амплитуды зубца R в грудных отведениях.
Рис. 11. ЭКГ при синдроме ранней реполяризации желудочков
7.2.6. Ишемическая болезнь сердца
При ишемической болезни сердца (ИБС) нарушено кровоснабжение миокарда. На ранних стадиях изменений на электрокардиограмме может не быть, на поздних стадиях они очень заметны.
При развитии дистрофии миокарда изменяется зубец Т и появляются признаки диффузных изменений миокарда.
К ним относятся:
Уменьшение амплитуды зубца R;
Депрессия сегмента S-Т;
Двухфазный, умеренно расширенный и плоский зубец Т практически во всех отведениях.
ИБС встречается у пациентов с миокардитами различного генеза, а также дистрофическими изменениями миокарда и атеросклеротическим кардиосклерозом.
7.2.7. Стенокардия
При развитии приступа стенокардии на ЭКГ можно выявить смещение сегмента S-Т и изменения зубца Т в тех отведениях, которые расположены над зоной с нарушением кровоснабжения (рис. 12).
Рис. 12. ЭКГ при стенокардии (во время приступа)
Причины стенокардии – гиперхолестеринемия, дислипидемия. Кроме того, спровоцировать развитие приступа могут артериальная гипертензия, сахарный диабет, психоэмоциональные перегрузки, испуг, ожирение.
В зависимости от того, в каком слое сердечной мышцы возникает ишемия, различают:
Субэндокардиальную ишемию (над ишемизированным участком смещение S-Т ниже изолинии, зубец Т положительный, большой амплитуды);
Субэпикардиальную ишемию (подъем сегмента S-Т над изолинией, Т отрицательный).
Возникновение стенокардии сопровождается появлением типичной боли за грудиной, как правило, спровоцированной физической нагрузкой. Эта боль имеет давящий характер, продолжается несколько минут и проходит после употребления нитроглицерина. Если боль длится более 30 мин и не снимается приемом нитропрепаратов, можно с большой вероятностью предполагать острые очаговые изменения.
Неотложная помощь при стенокардии заключается в купировании боли и предотвращении повторных приступов.
Назначаются анальгетики (от анальгина до промедола), нитропрепараты (нитроглицерин, сустак, нитронг, моночинкве и др.), а также валидол и димедрол, седуксен. При необходимости проводят ингаляции кислорода.
7.2.8. Инфаркт миокарда
Инфарктом миокарда называется развитие некроза сердечной мышцы в результате длительного нарушения кровообращения в ишемизированном участке миокарда.
Более чем в 90 % случаев диагноз определяют с помощью ЭКГ. К тому же кардиограмма позволяет определить и стадию инфаркта, выяснить его локализацию и разновидность.
Безусловным признаком инфаркта является появление на ЭКГ патологического зубца Q, который характеризуется избыточной шириной (более 0,03 с) и большей глубиной (треть от зубца R).
Возможны варианты QS, QrS. Наблюдаются смещение S-Т (рис. 13) и инверсия зубца Т.
Рис. 13. ЭКГ при переднебоковом инфаркте миокарда (острая стадия). Имеют место рубцовые изменения задненижних отделов левого желудочка
Иногда встречается смещение S-Т без наличия патологического зубца Q (мелкоочаговый инфаркт миокарда). Признаки инфаркта:
Патологический зубец Q в отведениях, расположенных над областью инфаркта;
Смещение дугой вверх (подъем) сегмента S-Т относительно изолинии в отведениях, расположенных над областью инфаркта;
Дискордантное смещение ниже изолинии сегмента S-Т в отведениях, противоположных области инфаркта;
Отрицательный зубец Т в отведениях, расположенных над областью инфаркта.
По мере того как развивается болезнь, меняется ЭКГ. Данная взаимосвязь объясняются стадийностью изменений при инфаркте.
Есть четыре стадии развития инфаркта миокарда:
Острейшая;
Подострая;
Стадия рубцевания.
Острейшая стадия (рис. 14) продолжается несколько часов. В это время на ЭКГ в соответствующих отведениях резко поднимается сегмент S-Т, сливаясь с зубцом Т.
Рис. 14. Последовательность изменений ЭКГ при инфаркте миокарда: 1 – Q-инфаркт; 2 – не Q-инфаркт; А – острейшая стадия; Б – острая стадия; В – подострая стадия; Г – рубцовая стадия (постинфарктный кардиосклероз)
В острой стадии происходит формирование зоны некроза и появляется патологический зубец Q. Амплитуда R снижается, сегмент S-Т остается приподнятым, зубец Т становится отрицательным. Продолжительность острой стадии в среднем составляет около 1–2 недель.
Подострая стадия инфаркта продолжается на протяжении 1–3 месяцев и характеризуется рубцовой организацией очага некроза. На ЭКГ в это время происходит постепенное возвращение сегмента S-Т на изолинию, зубец Q уменьшается, а амплитуда R, напротив, растет.
Зубец Т остается отрицательным.
Рубцовая стадия может растянуться на несколько лет. В это время происходит организация рубцовой ткани. На ЭКГ зубец Q уменьшается или исчезает совсем, S-Т располагается на изолинии, отрицательный Т постепенно становится изоэлектрическим, а затем положительным.
Такую стадийность нередко именуют закономерной динамикой ЭКГ при инфаркте миокарда.
Инфаркт может локализоваться в любом отделе сердца, но чаще всего возникает в левом желудочке.
В зависимости от локализации различают инфаркт передней боковой и задней стенок левого желудочка. Локализацию и распространенность изменений выявляют с помощью анализа изменений ЭКГ в соответствующих отведениях (табл. 6).
Таблица 6. Локализация инфаркта миокарда
Большие трудности возникают при диагностике повторного инфаркта, когда новые изменения накладываются на уже измененную ЭКГ. Помогает динамический контроль со снятием кардиограммы через короткие промежутки времени.
Типичный инфаркт характеризуется жгучей сильной загрудинной болью, которая не проходит после приема нитроглицерина.
Встречаются и атипичные формы инфаркта:
Абдоминальная (боли в сердце и животе);
Астматическая (кардиальная боль и сердечная астма или отек легких);
Аритмическая (кардиальная боль и нарушения ритма);
Коллаптоидная (кардиальная боль и резкое падение артериального давления с обильным потовыделением);
Безболевая.
Лечение инфаркта – крайне сложная задача. Она, как правило, тем труднее, чем больше распространенность поражения. Вместе с тем, по меткому замечанию одного из русских земских врачей, иногда лечение крайне тяжелого инфаркта проходит неожиданно гладко, а порой неосложненный, простенький микроинфаркт заставляет доктора расписаться в бессилии.
Неотложная помощь состоит в купировании болей (для этого применяют наркотические и прочие анальгетики), также устранении страхов и психоэмоционального возбуждения с помощью седативных средств, уменьшении зоны инфаркта (используют гепарин), поочередной ликвидации других симптомов в зависимости от степени их опасности.
После завершения стационарного лечения больные, перенесшие инфаркт, отправляются в санаторий на реабилитацию.
Заключительный этап – длительное наблюдение в поликлинике по месту жительства.
7.2.9. Синдромы при электролитных нарушениях
Определенные изменения ЭКГ позволяют судить о динамике содержания электролитов в миокарде.
Справедливости ради следует сказать, что далеко не всегда имеется отчетливая корреляция между уровнем электролитов в крови и содержанием электролитов в миокарде.
Тем не менее выявляемые с помощью ЭКГ электролитные нарушения служат существенным подспорьем врачу в процессе диагностического поиска, а также при выборе правильного лечения.
Наиболее хорошо изучены изменения ЭКГ при нарушении обмена калия, а также кальция (рис. 15).
Рис. 15. ЭКГ-диагностика электролитных нарушений (А. С. Воробьев, 2003): 1 – норма; 2 – гипокалиемия; 3 – гиперкалиемия; 4 – гипокальциемия; 5 – гиперкальциемия
7.2.9.1. Гиперкалиемия
Признаки гиперкалиемии:
Высокий заостренный зубец Т;
Укорочение интервала Q-Т;
Снижение амплитуды Р.
При выраженной гиперкалиемии наблюдаются нарушения внутрижелудочковой проводимости.
Гиперкалиемия встречается при диабете (ацидозе), хронической почечной недостаточности, тяжелых травмах с размозжением мышечной ткани, недостаточности коры надпочечников, других заболеваниях.
7.2.9.2. Гипокалиемия
Признаки гипокалиемии:
Снижение сегмента S-Т книзу;
Отрицательные или двухфазные Т;
Появление U.
При выраженной гипокалиемии появляются предсердные и желудочковые экстрасистолы, нарушения внутрижелудочковой проводимости.
Гипокалиемия бывает при потере солей калия у больных с выраженной рвотой, поносами, после длительного приема мочегонных, стероидных гормонов, при ряде эндокринных заболеваний.
Лечение состоит в восполнении дефицита калия в организме.
7.2.9.3. Гиперкальциемия
Признаки гиперкальциемии:
Укорочение интервала Q-Т;
Укорочение сегмента S-Т;
Расширение желудочкового комплекса;
Нарушения ритма при значительном повышении кальция.
Гиперкальциемия наблюдается при гиперпаратиреозе, разрушении костей опухолями, гипервитаминозе D и избыточном введении солей калия.
7.2.9.4. Гипокальциемия
Признаки гипокальциемии:
Увеличение длительности интервала Q-Т;
Удлинение сегмента S-Т;
Снижение амплитуды Т.
Гипокальциемия встречается при снижении функции паращитовидных желез, у пациентов с хронической почечной недостаточностью, при тяжелых панкреатитах и гиповитаминозе D.
7.2.9.5. Гликозидная интоксикация
Сердечные гликозиды давно и успешно применяются при лечении сердечной недостаточности. Эти средства незаменимы. Их прием способствует снижению ЧСС (частоты сердечных сокращений), более энергичному изгнанию крови во время систолы. В результате улучшаются показатели гемодинамики и уменьшаются проявления недостаточности кровообращения.
При передозировке гликозидов появляются характерные ЭКГ-признаки (рис. 16), которые в зависимости от выраженности интоксикации требуют либо корректировки дозы, либо отмены препарата. Больные при гликозидной интоксикации могут ощущать тошноту, рвоту, перебои в работе сердца.
Рис. 16. ЭКГ при передозировке сердечных гликозидов
Признаки гликозидной интоксикации:
Снижение ЧСС;
Укорочение электрической систолы;
Снижение сегмента S-Т книзу;
Отрицательный зубец Т;
Желудочковые экстрасистолы.
Выраженная интоксикация гликозидами требует отмены препарата и назначения препаратов калия, лидокаина и бета-блокаторов.
Отрицательное влияние утраты АВ-синхронии, имеющей место при однокамерной стимуляции желудочка (режим VVI), наиболее выражено в покое или при нахождении пациента в вертикальном положении. Исчезновение своевременной систолы предсердий приводит к снижению сердечного выброса до 1/3 от исходной величины и может стать причиной артериальной гипотензии, вплоть до развития синкопального или предсинкопального состояния. Другими симптомами являются слабость, головокружение и одышка.
Гипотензия наиболее вероятна и выражена при нахождении пациента в вертикальном положении , максимальная тяжесть проявления - в первые секунды после начала стимуляции желудочков, когда рефлекторные вазоконстрикторные компенсаторные механизмы еще не включились в полной мере.
Таким образом, однокамерная стимуляция желудочков наиболее неприемлема для пациентов, у которых устойчиво преобладает синусовый ритм, на фоне которого периодически возникает брадикардия с частотой меньшей, чем длина цикла стимулятора желудочков (например, у пациентов с СССУ или синдромом каротидного синуса).
Это было продемонстрировано при амбулаторном мониторировании артериального давления у больных с имплантированным ИВР, работающим в режиме стимуляции желудочков «по требованию» .
Синдром кардиостимулятора .С началом стимуляции желудочков, наблюдающейся после первых 4 синусовых комплексов, развивается выраженная артериальная гипотензия
(см. нижнюю кривую артериального давления).
Начало стимуляции желудочков сопровождалось гипотензией, более выраженной у пациентов, которые жаловались на обмороки или предсинкопальные состояния.
Ретроградное (желудочково-предсердное) проведение от навязанного желудочку комплекса вызывает еще более выраженные гемодинамические нарушения. Наблюдающееся при этом расширение предсердий может сопровождаться рефлекторной вазодепрессорной реакцией. Избежать этих проблем позволяет последовательная предсердно-желудочковая стимуляция или стимуляция предсердий, если не нарушена АВ-проводимость.
 Стимуляция желудочков с ретроградной активацией предсердий (отведение III). После каждого желудочкового комплекса можно видеть инвертированный зубец Р.
Стимуляция желудочков с ретроградной активацией предсердий (отведение III). После каждого желудочкового комплекса можно видеть инвертированный зубец Р.
Синдром кардиостимулятора наблюдается не у всех пациентов с ИВР, работающим в режиме VVI, однако он действительно возникает у небольшой части больных, как это было показано в ряде клинических исследований. Кроме того, менее тяжелые формы этого синдрома, вероятно, просто не диагностируются. Двухкамерная позволяет избежать развития синдрома.
 Стимуляция в режиме VVIR у пациента с персистирующеи ФП.
Стимуляция в режиме VVIR у пациента с персистирующеи ФП.
 Пиковое артериальное давление и пульсовое давление, отражающие сердечный выброс, ниже при стимуляции желудочка (левая часть рисунка), чем во время синусового ритма (правая часть рисунка).
Пиковое артериальное давление и пульсовое давление, отражающие сердечный выброс, ниже при стимуляции желудочка (левая часть рисунка), чем во время синусового ритма (правая часть рисунка).
Во время стимуляции желудочков давление варьирует в зависимости от соотношения между навязанными комплексами и диссоциирующими зубцами Р.
Учебное видео расшифровки ЭКГ при кардиостимуляторе (искусственном водителе ритма)































































